Под термином «артериальная гипертензия» подразумевают синдром повышения АД при гипертонической болезни (эссенциальная АГ) и симптоматических артериальных гипертензиях.
Под гипертонической болезнью принято понимать хронически протекающее заболевание, основным проявлением которого становится АГ, не связанная с наличием патологических процессов, при которых повышение АД обусловлено известными, в современных условиях часто устраняемыми причинами (симптоматические АГ: повышение АД при заболеваниях почек, крупных артериальных сосудов, эндокринных желез и других органов).
Изолированная систолическая АГ — повышение САД более 140 мм рт.ст. при нормальном ДАД или его снижении менее 90 мм рт.ст.
КОД ПО МКБ-10
I 10.
ЭПИДЕМИОЛОГИЯ
АГ — важнейший ФР основных ССЗ: ИМ и мозгового инсульта, преимущественно определяющих высокую смертность в стране. Ее распространенность составляет 23% в развивающихся странах и 37% — в развитых. Распространенность АГ среди населения России за последние 10 лет практически не изменилась и составляет 39,5%. Осведомленность больных с АГ о наличии заболевания выросла до 78%. Принимают антигипертензивные препараты 59% больных с АГ, из них эффективно лечатся 21,5% больных. Характерно увеличение распространенности изолированной систолической АГ с возрастом. У людей 60–69 лет ее выявляют в 8% случаев, 70–79 лет — в 11%, старше 80 лет — в 22%. В нашей стране распространенность изолированной систолической АГ составляет 10% среди мужчин и 8% среди женщин. В структуре АГ этот показатель составляет 25% для мужчин и 22% для женщин.
Симптоматические артериальные гипертензии
Частота симптоматических АГ среди всех форм АГ составляет 5–25%.
Симптоматическая почечная артериальная гипертензия.
Хронические заболевания почек — наиболее частая причина вторичной АГ (распространенность составляет 10–20%).
Симптоматическая артериальная гипертензия при поражении сосудов почек (вазоренальная). Ее распространенность не превышает 1% у больных с мягкой или умеренной АГ, но значительно возрастает у больных с тяжелой АГ, достигая 30%, а при злокачественном течении заболевания — 55%. Наиболее частая причина вазоренальной АГ, особенно в пожилом возрасте, — атеросклероз почечных артерий (70–80% случаев). Фибромышечную дисплазию чаще выявляют у пациентов молодого возраста (14–25%), неспецифический аортоартериит (болезнь Такаясу) диагностируют у 10–15% общего числа больных с вазоренальной АГ.
Симптоматические эндокринные артериальные гипертензии
Распространенность эндокринных форм АГ не превышает 3%.
• Феохромоцитома — гормонально активная опухоль, секретирующая катехоламины (в 90% случаев развивается из хромаффинных клеток, расположенных в мозговом веществе надпочечников, реже — из экстраадреналовой хромаффинной ткани в симпатических ганглиях и параганглиях различной локализации). Распространенность составляет 0,2–0,4% среди всех форм АГ. Более чем в 80% случаев феохромоцитома — доброкачественная опухоль надпочечника.
Примерно в 7–10% случаев наблюдают семейную форму заболевания с аутосомно-доминантным типом наследования. Феохромоцитома может быть составляющей наследственных синдромов. У 10% больных выявляют злокачественную феохромоцитому.
• Гиперальдостеронизм. Распространенность низкоренинового гиперальдостеронизма среди всех форм АГ составляет 0,5–4%.
• Синдром и болезнь Иценко–Кушинга. Синдромы, связанные с гиперсекрецией глюкокортикоидов, — редкая причина АГ (распространенность 0,1%). Среди всех форм АГ выявляют у 1 из 400 больных. Эндогенные формы гиперкортицизма, связанные с повышением уровня адренокортикотропного гормона (АКТГ), выявляют в 85% случаев, не связанные —
в 15% случаев.
Симптоматические артериальные гипертензии, связанные с поражением сердца и сосудов. Коарктация аорты — врожденное органическое сужение аорты, чаще в области перешейка и дуги. Встречается редко. Коарктация аорты, особенно в грудном возрасте, в 60–70% случаев сочетается с другими врожденными пороками сердца и сосудов. В более старшем возрасте чаще наблюдают изолированную коарктацию аорты. Это заболевание в 2–5 раз чаще встречается у мужчин, чем у женщин.
Нейрогенные симптоматические артериальные гипертензии. Синдром обструктивного ночного апноэ — состояние, характеризующееся периодическим спаданием верхних дыхательных путей на уровне глотки и прекращением легочной вентиляции при сохраняющихся дыхательных усилиях во время сна с последовательным снижением насыщения крови кислородом, грубым нарушением сна, избыточной дневной сонливостью. Он часто сопутствует МС, их сочетание принято обозначать как синдром Z. До 50% тучных людей имеют этот синдром. Синдром обструктивного апноэ во время сна способствует повышению АД,
увеличивает риск развития сердечно-сосудистых осложнений.
Вторичные артериальные гипертензии. Профилактика симптоматических почечных АГ заключается в своевременном полноценном лечении инфекций мочевыводящих путей, любых хронических воспалительных процессов, СД.
СКРИНИНГ
• Измерение АД по методу Короткова (клиническое) при посещении населением лечебных учреждений и при проведении диспансерных осмотров в организованных группах.
• Выявление признаков вторичных форм артериальной гипертензии:
✧ относительно молодой (15–35 лет) или пожилой (старше 60 лет) возраст возникновения АГ;
✧ высокий уровень АД;
✧ устойчивость к комбинированному антигипертензивному лечению.
• Скрининг больных с целью выявления вторичных форм АГ основан на оценке особенностей анамнеза заболевания, клиническом обследовании и инструментально-лабораторных методов исследования, позволяющих заподозрить вторичный характер АГ.
• Признаки, указывающие на синдром обструктивного ночного апноэ: устойчивость к лечению больных с АГ и ожирением, недостаточное снижение или повышение АД в ночное время по результатам СМАД.
КЛАССИФИКАЦИЯ
АГ классифицируют в соответствии со степенью повышения АД, общим риском развития сердечно-сосудистых осложнений (табл. 10-2) и стадией заболевания.
Степень повышения артериального давления
По степени повышения АД выделяют несколько категорий АГ.
Классификация артериальной гипертензии в зависимости от степени повышения артериального давления у пациентов старше 18 лет
| Категория АД | САД, мм рт.ст. | ДАД, мм рт.ст. |
| Оптимальное | <120 | <80 |
| Нормальное | 120–129 | 80–84 |
| Высокое нормальное | 130–139 | 85–89 |
| АГ I степени | 140–159 | 90–99 |
| АГ II степени | 160–179 | 100–109 |
| АГ III степени | ≥180 | ≥110 |
| Изолированная систолическая АГ* | ≥140 | <90 |
- Изолированную систолическую артериальную гипертензию классифицируют на степени согласно уровню САД.
Если значения САД и ДАД попадают в разные категории, то степень АГ оценивают по более высокой категории. Наиболее точно степень АГ можно определить только у больных с впервые выявленной АГ и у больных, не принимающих антигипертензивные ЛС. Следует иметь в виду, что критерии повышенного АД в значительной мере считают условными, поскольку между уровнем АД и риском ССЗ существует прямая связь, начиная с величины 115/75 мм рт.ст. Использование классификации величины АД упрощает диагностику и лечение АГ в повседневной практике. Для оценки степени повышения АД можно использовать результаты СМАД.
Риск развития сердечно-сосудистых осложнений
Классификация риска сердечно-сосудистых осложнений при АГ основана на его оценке в зависимости от наличия ФР, развития ПОМ, СКС, наличия СД и МС, а также степени повышения АД. В соответствии с этим выделяют четыре степени риска развития сердечно-сосудистых осложнений у больных с АГ: риск I (низкий), риск II (средний), риск III (высокий), риск IV (очень высокий).
Стратификация риска сердечно-сосудистых осложнений у больных с артериальной гипертензией
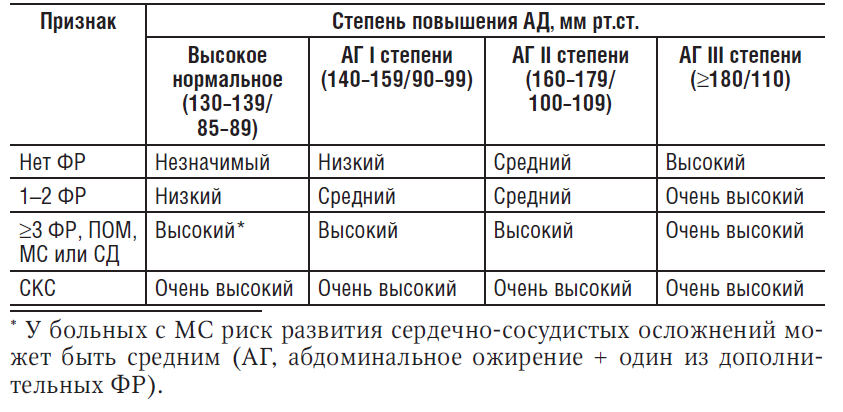
Низкому риску соответствует вероятность развития сердечнососудистых осложнений и смерти от них в течение ближайших 10 лет <15%, среднему риску — 15–20%, высокому — 20–30% и очень высокому риску >30%. Экспресс-оценку риска сердечно-сосудистых осложнений можно осуществлять на основании шкалы SCORE, которая оценивает риск смерти от заболеваний, связанных с атеросклерозом, в течение 10 лет у больных, не имеющих доказанной ИБС и СД с учетом измеренного уровня АД, возраста, пола, курения и уровня общего ХС, однако лучше использовать подход, основанный на всесторонней оценке ФР и ПОМ.
Стадия артериальной гипертензии
Выделяют несколько стадий АГ.
Классификация артериальной гипертензии в зависимости от стадии заболевания
| Стадия АГ | Изменение в организме |
| I | Отсутствие ПОМ |
| II | Поражение одного или нескольких органов-мишеней |
| III | Наличие СКС |
Клиническая классификация вторичных артериальных гипертензий
• Симптоматические почечные АГ возникают при хронических заболеваниях почек [хронический гломерулонефрит, хронический пиелонефрит, диабетическая нефропатия (гломерулосклероз), хронический уратный тубулоинтерстициальный нефрит, анальгетическая нефропатия, аутосомнодоминантная поликистозная болезнь почек, поражение почек при системных васкулитах, амилоидоз, туберкулез, опухоли и травмы почек, нефропатия беременных (первичная и вторичная), врожденные аномалии числа, расположения, формы почек (гипоплазия, удвоение, дистопия почек, гидронефроз, подковообразная почка)].
• Симптоматические эндокринные артериальные гипертензии.
✧ Феохромоцитома.
– Клинические формы:
аденома, карцинома;
составная часть наследственных синдромов (синдром множественного эндокринного аденоматоза 2-го типа, болезнь Хиппеля–Линдау, нейрофиброматоз 1-го типа, а также наследственная форма параганглиом).
– Варианты клинического течения:
латентное течение (АД повышается очень редко);
кризовое (пароксизмальное) течение (40–50% случаев);
стабильное течение.
– первичный гиперальдостеронизм [альдостерома (синдром Конна ) или карцинома коры надпочечников];
– идиопатический гиперальдостеронизм (двусторонняя
гиперплазия коры надпочечников);
– семейная форма гиперальдостеронизма 1-го типа (гиперальдостеронизм, корригируемый глюкокортикоидами).
✧ Синдром и болезнь Иценко–Кушинга.
– АКТГ-зависимые эндогенные формы гиперкортицизма:
болезнь Иценко–Кушинга — заболевание, обусловленное опухолью гипофиза или гиперплазией аденоматозных клеток, секретирующих повышенное количество АКТГ с последующим развитием гиперкортицизма;
АКТГ-эктопированный синдром возникает при опухолях эндокринной и других систем, секретирующих кортикотропин-рилизинг гормон и/или АКТГ с развитием гиперкортицизма [при злокачественных опухолях грудной клетки (легкие, бронхи), поджелудочной и щитовидной желез, феохромоцитоме, опухолях желудочно-кишечного тракта].
– АКТГ-независимые эндогенные формы гиперкортицизма:
синдром Иценко–Кушинга, вызываемый опухолью коры надпочечника (доброкачественная кортикостерома или злокачественная кортикобластома);
синдром Иценко–Кушинга, обусловленный юношеской дисплазией коры надпочечников (диагностируют у детей и пациентов молодого возраста);
синдром Иценко–Кушинга при макроузловой гиперплазии первично-надпочечникового генеза, не связанный с нарушением функции гипоталамуса и гипофиза. Выявляют гиперфункцию надпочечников. Содержание АКТГ в крови у таких больных очень низкое;
субклинический синдром Иценко–Кушинга (неполный, или «скрытый», синдром гиперкортицизма при «неактивных» опухолях надпочечников).
В 10% случаев у больных с неактивными аденомами надпочечников можно выявить кортикостерому со слабой степенью секреции кортизола, что не всегда приводит к возникновению клинических проявлений гиперкортицизма.
– Экзогенный гиперкортицизм (лекарственный, или ятрогенный) развивается при длительном приеме синтетических глюкокортикоидов.
– Функциональный гиперкортицизм (ожирение, гипоталамический синдром, пубертатно-юношеский диспитуитаризм, СД, алкоголизм, заболевания печени, беременность, депрессия).
✧ Акромегалия.
✧ Нарушение функции щитовидной железы (гипотиреоз, гипертиреоз).
✧ Нарушение функции паращитовидных желез (гиперпаратиреоз).
• Симптоматическая артериальная гипертензия при поражениях крупных артериальных сосудов.
✧ Вазоренальная [атеросклероз сосудов почек, фибромышечная дисплазия, неспецифический аортоартериит, гематомы и опухоли, сдавливающие почечные артерии, врожденные заболевания (атрезия и гипоплазия почечных артерий, ангиомы и артериовенозные фистулы, аневризмы)].
✧ Симптоматическая АГ при поражении крупных сосудов:
коарктация аорты, стенозирующие поражения аорты и брахиоцефальных артерий при неспецифическом аортоартериите, открытый артериальный проток.
• Симптоматическая артериальная гипертензия при поражении сердца (недостаточность аортального клапана, полная АВ-блокада).
• Нейрогенная симптоматическая артериальная гипертензия.
✧ Органические поражения центральной нервной системы.
✧ Повышение внутричерепного давления (опухоли, травмы, энцефалит, полиомиелит, очаговые ишемические поражения).
✧ Синдром обструктивного ночного апноэ.
✧ Интоксикация свинцом, острая порфирия.
• Лекарственная артериальная гипертензия. Она обусловлена ЛС и экзогенными веществами, способными вызвать АГ (гормональные противозачаточные средства, глюкокортикоиды, симпатомиметики, минералокортикоиды, кокаин, пищевые продукты, содержащие тирамин, или ингибиторы моноаминоксидазы, НПВС, циклоспорин, эпоэтин бета).
ЭТИОЛОГИЯ
Развитие гипертонической болезни определяется различным сочетание факторов риска.
Вторичные АГ обусловлены соответствующими заболеваниями.
Вторичная изолированная систолическая АГ может быть возникать при недостаточности аортального клапана, полной АВ-блокаде, открытом артериальном протоке, аортоартериите, коарктации аорты, тиреотоксикозе, анемии, лихорадке и др.
ПАТОГЕНЕЗ
Гипертоническая болезнь
Непосредственные механизмы повышения АД у каждого больного отличаются в соответствии с сочетанием имеющихся ФР, которые через различные нейрогенные и гуморальные механизмы приводят к повышению и поддержанию на повышенном уровне АД.
Большинство гемодинамических и гуморальных изменений, возникающих на начальной стадии заболевания, связаны с повышением активности симпатической нервной системы, нарушением функций почек и дисфункцией эндотелия. Значение органических изменений сосудов неуклонно возрастает по мере повышения АД и поддержания его на постоянно высоком уровне.
Вторичные артериальные гипертензии. Механизмы повышения АД зависят от изменений в организме, которые возникают при соответствующих заболеваниях.
Изолированная систолическая артериальная гипертензия. Основная особенность патогенеза — возрастное снижение эластичности сосудов и атеросклероз.
КЛИНИЧЕСКАЯ КАРТИНА
У некоторых больных АГ может протекать бессимптомно, и первые жалобы бывают связаны с появлением СКС. При поражении почек могут возникать жажда, полиурия, никтурия, гематурия, отеки лица, конечностей. Часто при повышении АД больные предъявляют неспецифические жалобы на утомляемость, одышку при выполнении ФН, различные болевые ощущения в левой половине грудной клетки
(тяжесть, ноющая боль), сердцебиение и перебои в работе сердца, а также на головную боль, головокружение, снижение зрения.
Вторичные артериальные гипертензии
При вторичных формах АГ, кроме жалоб, характерных непосредственно для повышения АД, могут появляться жалобы, специфичные для ее определенных форм: эпизоды пароксизмального потоотделения, головных болей, тревоги, сердцебиения (феохромоцитома); мышечная слабость, парестезии, судороги, никтурия, полиурия (альдостеронизм). Также необходимо уточнять жалобы, связанные с развитием СД, хронических гнойных процессов, заболеваний почек и мочевыводящих путей.
При гиперкортицизме возникают жалобы, связанные с развитием кардиомиопатии, гипергликемии, вторичного иммунодефицита и гипогонадизма, системного остеопороза, нефролитиаза со вторичным пиелонефритом. Возникает энцефалопатия с эмо ционально-психи ческими расстройствами.
При коарктации аорты из-за недостаточности кровообращения в нижней половине тела, особенно при ФН, возникают повышенная утомляемость, слабость в нижних конечностях, боль и судороги в мышцах ног.
К признакам, позволяющим заподозрить синдром обструктивного ночного апноэ, относят: беспокойный, неосвежающий сон; учащенное ночное мочеиспускание; дневную сонливость; разбитость, головную боль по утрам; хроническую усталость; снижение памяти и внимания; громкий, прерывистый храп; остановки дыхания во сне; нарастание массы тела и снижение потенции.
ДИАГНОСТИКА
Задачи обследования больных с артериальной гипертензией
• Определение устойчивости, а также степени повышения АД.
• Исключение или подтверждение вторичной (симптоматической) АГ.
• Оценка общего сердечно-сосудистого риска: выявление других ФР ССЗ, диагностика ПОМ и СКС для оценки стадии заболевания, определения подходов к лечению и последующему наблюдению.
Измерение артериального давления
При измерении АД необходимо придерживаться определенных правил (см. гл. 5, разделы «Измерение артериального давления
методом Короткова», «Суточное мониторирование артериального давления»).
Результаты СМАД и самостоятельных измерений АД больными на дому могут помочь в диагностике АГ, но не заменяют повторные измерения АД в лечебном учреждении. Критерии диагностики АГ по результатам СМАД, измерений АД, сделанных врачом и самим больным в домашних условиях, различны. О наличии АГ при оценке результатов СМАД свидетельствует среднесуточное АД >130/80 мм рт.ст., при самостоятельном измерении АД больным в домашних условиях >135/85 мм рт.ст. и при измерении медицинским работником >140/90 мм рт.ст. (табл. 10-4).
Пороговые уровни артериального давления для диагностики артериальной гипертензии по данным различных методов измерения, мм рт. ст.
| Категория АД | САД | ДАД |
| Клиническое или офисное | 140 | 90 |
| СМАД: среднесуточное |
125–130 | 80 |
| дневное | 130–135 | 85 |
| ночное | 120 | 70 |
| домашнее | 130–135 | 85 |
Изолированная клиническая артериальная гипертензия
У некоторых пациентов при измерении АД медицинским персоналом выявляют АГ, тогда как показатели СМАД или АД, измеренного в домашних условиях, остаются в пределах нормальных величин — «АГ белого халата» (более предпочтительно называть «изолированная клиническая АГ»). Ее выявляют у 15% пациентов в общей популяции. Достаточно часто эта форма АГ со временем переходит в обычную АГ.
Диагностика основана на данных самостоятельного измерения АД и СМАД, когда при повторных измерениях (не менее трех) медицинскими работниками выявляют повышенное АД, а при самостоятельном измерении (среднее значение АД за 7 дней измерения) АД и СМАД находятся в нормальных пределах. При несовпадении результатов самостоятельного измерения АД и СМАД диагноз основывают на данных СМАД.
Изолированная амбулаторная артериальная гипертензия — повышение АД при самостоятельном измерении АД и/или СМАД при нормальной величине АД при измерении медицинскими работниками. Ее распространенность составляет 12–15%.
Особенности изолированной систолической артериальной гипертензии, артериальной гипертензии у пожилых
У пожилых людей часто выявляют псевдогипертонию, «гипертонию белого халата», ортостатическую (постуральную) и постпрандиальную артериальную гипотензию, феномен «аускультативного провала».
• Псевдогипертензия. У пожилых больных с изолированной систолической АГ может присутствовать феномен псевдогипертонии — ложного повышения АД при его измерении с помощью манжеты, когда АД, измеренное внутриартериально, остается нормальным за счет утолщения и/или кальцификации артерий, что приводит к ухудшению сдавливания артерии при измерении АД с помощью манжеты. Ее можно
выявить путем оценки пульса над плечевой и/или лучевой артерией при нагнетании воздуха в манжету под давлением, превышающим САД (прием Ослера). Если пульсация сохраняется, пробу считают положительной. В этом случае истинное АД можно определить только при прямом инвазивном измерении АД. Заподозрить наличие псевдогипертензии можно при резком несоответствии между значительным повышением АД и имеющейся скудной клинической симптоматикой, особенно при развитии симптомов артериальной гипотензии при назначении небольших доз антигипертензивных препаратов.
• Ортостатическая артериальная гипотензия. Ее диагностируют на основании снижения САД более чем на 20 мм рт.ст. после вставания из положения сидя и пребывания в вертикальном положении в течение 1 мин (в норме САД снижается не более чем на 20 мм рт.ст., а ДАД не меняется или повышается на 5 мм рт.ст. по сравнению с положением лежа). Она обусловлена недостаточностью вен нижних конечностей, периферической нейропатией, а также снижением чувствительности барорецепторов.
• Постпрандиальная артериальная гипотензия обусловлена депонированием крови во внутренних органах пищеварительной системы после приема пищи (у 70% пациентов пожилого возраста после приема пищи значительно снижается САД или ДАД, причем у каждого четвертого — более чем на 16/12 мм рт.ст.).
• Феномен «аускультативного провала». Его частое распространение у пожилых может приводить к недооценке САД до 50 мм рт.ст. Во избежание этого следует нагнетать воздух в манжету не менее чем до 250 мм рт.ст. и стравливать воздух медленно (со скоростью 2–3 мм рт.ст. в секунду).
Измерения АД следует проводить не только в положении больного сидя и лежа, но и после 1 и 5 мин нахождения в положении стоя.
Для пожилых характерно различие между значениями САД (но не ДАД), измеренного при помощи ртутного сфигмоманометра, и средними значениями дневного и ночного САД, получаемыми при СМАД. Часто выявляют типы «нон-дипер» и «найт-пикер», при которых существует более высокий, чем при других типах, независимый риск развития сердечно-сосудистых осложнений.
Коарктация аорты
САД на верхних конечностях у всех больных превышает возрастную норму, а на нижних конечностях — на 50–60 мм рт.ст. ниже, чем на верхних, и часто может вообще не определяться.
Разница АД на верхних и нижних конечностях — определяющий признак, позволяющий выявить данное заболе вание.
Клиническое обследование
Анамнез
Тщательно собранный анамнез обеспечивает получение важных сведений о сопутствующих ФР, признаках ПОМ и вторичных формах АГ.
• Длительность существования АГ, уровень повышения АД, наличие гипертонических кризов.
• Диагностика вторичных форм артериальной гипертензии:
✧ семейный анамнез почечных заболеваний (поликистоз почек);
✧ наличие в анамнезе заболеваний почек, инфекций мочевого пузыря, гематурии (паренхиматозные заболевания почек);
✧ употребление различных ЛС или веществ (оральные противозачаточные средства, капли в нос, глюкокортикоиды, НПВС, кокаин, эпоэтин бета, циклоспорины).
• Оценка факторов риска:
✧ наследственная отягощенность по АГ, ССЗ, дислипопротеинемии, СД;
✧ наличие в анамнезе больного ССЗ, дислипопротеинемий, СД.
✧ курение;
✧ особенности питания;
✧ ожирение;
✧ низкая физическая активность;
✧ храп и указания на остановки дыхания во время сна (сведения со слов родственников больного);
✧ личностные особенности больного.
• Предшествующее антигипертензивное лечение (используемые антигипертензивные ЛС, их эффективность и переносимость).
• Оценка возможности влияния на АГ факторов окружающей среды, семейного положения, рабочей обстановки.
Клиническое обследование
Оно направлено на выявление дополнительных ФР, признаков вторичного характера АГ, ПОМ и СКС.
• Измерение роста и массы тела с вычислением ИМТ, измерение ОТ.
• Выявление признаков вторичных форм артериальной гипертензии:
✧ внешние признаки болезни и синдрома Иценко–Кушинга (диспластическое ожирение, трофические изменения кожи со стриями);
✧ фиброматоз кожи (феохромоцитома);
✧ увеличение почек (поликистоз почек, объемные образования);
✧ шумы над областью брюшного отдела аорты, почечных артерий (стеноз почечных артерий);
✧ признаки заболеваний аорты (систолический шум на основании сердца и со спины в межлопаточном пространстве слева) и аортального клапана при аускультации сердца;
✧ ослабленный или запаздывающий пульс на бедренной артерии (неспецифический аортоартериит, атеросклероз).
✧ бледность кожных покровов лица и груди, похолодание конечностей, повышенная их влажность, снижение массы тела, психо-эмоциональное возбуждение (феохромоцитома).
✧ избыточное развитие мышц пояса верхних конечностей, меньшая развитость мышц таза и нижних конечностей; пульсация сосудов шеи, усиленная пульсация межреберных артерий и артерий на спине вокруг лопатки с ослаблением или отсутствием пульса на нижних конечностях.
• Признаки поражения органов-мишеней и сопутствующие клинические состояния:
✧ головной мозг (двигательные расстройства и нарушения чувствительности);
✧ сердце [смещение границ сердца, усиление верхушечного толчка, нарушения ритма сердца, выявление симптомов, характерных для ХСН (влажные хрипы в легких, наличие периферических отеков, увеличение размеров печени)];
✧ периферические артерии (отсутствие, ослабление или асимметрия пульса, похолодание конечностей, трофические кожные нарушения);
✧ сонные артерии (систолический шум).
Лабораторные и инструментальные методы диагностики
Выделяют два этапа диагностики. На I этапе выполняют общепринятые исследования, которые подразделяют на обязательные и дополнительные.
Очень важно! Точность определения общего сердечно-сосудистого риска напрямую зависит от того, насколько полно проведено клинико-инструментальное и лабораторное обследование больного. Например, без проведения ЭхоКГ (оценка наличия ГЛЖ) или дуплексного сканирования сонных артерий (оценка наличия утолщения комплекса интима-медиа или атеросклеротических бляшек) до 50% больных с АГ можно ошибочно отнести к категории низкого или среднего риска вместо высокого или очень высокого!
Исследования II этапа проводят для диагностики вторичных АГ, а также при наличии СКС.
Этап I
• Обязательные исследования:
✧ содержание в сыворотке крови общего ХС, ХС ЛПВП, ХС ЛПНП, ТГ, креатинина, глюкозы венозной плазмы натощак, калия, мочевой кислоты;
✧ определение клиренса креатинина и СКФ;
✧ общий анализ мочи с экспресс-анализом на микроальбумин с помощью тест-полосок;
✧ общий анализ крови;
✧ ЭКГ.
• Дополнительные исследования:
✧ ЭхоКГ;
✧ УЗАС брахиоцефальных артерий, определение скорости пульсовой волны (показатель ригидности магистральных артерий), определение лодыжечно-плечевого индекса;
✧ исследование суточной мочи на микроальбумин (при положительном результате экспресс-анализа);
✧ тест толерантности с глюкозой (если уровень глюкозы венозной плазмы более 5,6 ммоль/л);
✧ исследование глазного дна;
✧ СМАД и самоконтроль АД.
Выполнение дополнительных исследований показано в тех случаях, когда они могут повлиять на оценку уровня риска и тактику ведения больного при отсутствии СКС, так как их наличие исходно указывает на очень высокий риск сердечно-сосудистых осложнений.
Данные I этапа, позволяющие заподозрить вторичный характер АГ: изменения общего анализа мочи, микроальбуминурия или протеинурия, повышение уровня креатинина или снижение
расчетной СКФ и/или клиренса креатинина, нарушения углеводного обмена.
Этап II (углубленные исследования)
• Выявление вторичных форм артериальной гипертензии (при наличии жалоб, данных анамнеза, клинического, а также данных лабораторно-инструментального обследования, позволяющих предполагать вторичный характер АГ).
✧ Симптоматическая почечная артериальная гипертензия:
– ультразвуковое исследование почек позволяет диагностировать поликистоз почек, опухоли почек и судить о возможных структурных изменениях в чашечнолоханочной системе. Важное диагностическое значение имеют экскреторная урография, КТ и МРТ почек (предпочтительно при хронической почечной недостаточности);
– при наличии патологических изменений в общем анализе мочи (эритроциты, лейкоциты, цилиндры, клетки эпителия), микроальбуминурии или протеинурии показано более детальное обследование: количественные и специальные методы исследования мочи [бактериологические (посев мочи с количественной оценкой степени бактериурии) и радиологические (ренография с раздельным исследованием функции обеих почек) методы];
– по показаниям выполняют биопсию почки.
✧ Симптоматическая артериальная гипертензия при поражении сосудов почек:
– прогрессирующее снижение функции почек (повышение уровня креатинина сыворотки, снижение СКФ и клиренса креатинина) самостоятельно или на фоне приема ингибиторов АПФ или БРА;
– ультразвуковое исследование почек: разница в размере почек, превышающая 1,5 см, — характерный признак вазоренальной АГ (60–70% больных);
– УЗАС с цветным допплеровским картированием почечных артерий позволяет выявить стенозы почечных артерий, особенно расположенные в устье сосуда.
Чувствительность и специфичность метода во многом определяются опытом исследователя;
– МР-ангиография почек, спиральная КТ с внутривенным контрастированием — высокоинформативные и чувствительные методы исследования;
– брюшная ангиография — «золотой стандарт» для подтверждения диагноза стеноза почечных артерий.
✧ Симптоматические эндокринные артериальные гипертензии:
– феохромоцитома:
показано исследование катехоламинов, а также их метаболитов в суточной моче (свободный метанефрин, норметанефрин; ванилилминдальная кислота). Если при клинической картине, характерной для данного заболевания, эти показатели находятся на пограничном уровне или в пределах нормы, показаны провокационные фармакологические исследования с α-адреноблокаторами, которые выполняют в специализированных стационарах; при подтверждении диагноза феохромоцитомы необходимо уточнить ее расположение. Обнаружить ее можно при ультразвуковом исследовании
надпочечников и парааортальной области. Более чувствительные методы — КТ или МРТ брюшной полости. Метод радиоизотопного сканирования с использованием метайодобензил-гуанидина позволяет подтвердить функциональную активность феохромоцитом, выявленных в надпочечниках при КТ или МРТ, диагностировать опухоли из хромаффинной ткани вненадпочечникового расположения, а также метастазы. Позитронная эмиссионная томография — высокочувствительный и специфичный метод диагностики. Брюшная аортография позволяет выявить феохромоцитомы надпочечниковой локализации и параганглиомы по ходу аорты и ее бифуркации. При подозрении на наследственную форму заболевания проводят генетическое исследование;
– гиперальдостеронизм:
у большинства (80%) больных с аденомой или гиперплазией коры надпочечников избыточная секреция альдостерона сопровождается гипокалиемией
(содержание калия в плазме <3,6–3,8 ммоль/л);
для уточнения диагноза исследуют концентрацию альдостерона и активность ренина в плазме. Предварительно за 10–14 дней до исследования отменяют ЛС, влияющие на эти показатели (β-адреноблокаторы, ингибиторы АПФ, БРА, диуретики, спиронолактон). Для аденомы (альдостеромы) и двусторонней гиперплазии коры надпочечников характерны низкая активность ренина
плазмы и повышенное содержание альдостерона (при вторичном гиперальдостеронизме уровень альдостерона и ренина плазмы повышен). Активность ренина крови исследуют после одночасовой ходьбы (его содержание <1 нг/мл в 1 ч свидетельствует о снижение концентрации);
после выявления низкорениновой формы гиперальдостеронизма для дифференциальной диагностики альдостеромы и гиперплазии коры надпочечников выполняют пробу с 4-часовой ходьбой
и другие нагрузочные пробы, направленные на стимуляцию или подавление ренин-ангиотензинальдостероновой системы. Проба с дексаметазоном позволяет выявить гиперальдостеронизм, корригируемый глюкокортикоидами, который подтверждают при генетическом исследовании;
для выявления изменений в надпочечниках и уточнения расположения опухоли выполняют КТ или МРТ брюшной полости. Функциональное состояние надпочечников можно оценить при радионуклидной визуализации с помощью меченого ХС.
Решение о тактике лечения принимают только после сопоставления структурных изменений надпочечников, а также их функциональной активности;
– синдром и болезнь Иценко–Кушинга для суждения о глюкокортикоидной активности коры надпочечников исследуют экскрецию свободного кортизола или суммарных 17-оксикортикостероидов в суточной моче, суточный ритм секреции кортизола и АКТГ в плазме крови;
для дифференциальной диагностики опухоли (кортикостеромы) или гиперплазии коры надпочечников (опухоли гипофиза) решающее значение имеют функциональные пробы с дексаметазоном,
АКТГ и др.;
с целью обнаружения опухоли и ее возможных метастазов исследуют состояние гипофиза и надпочечников, используя КТ или МРТ головного мозга и надпочечников, а также выполняют рентгенологическое исследование органов грудной клетки.
✧ Коарктация аорты. Диагноз подтверждают при ЭхоКГ, рентгеноконтрастной ангиографии, МРТ.
✧ Нейрогенные симптоматические артериальные гипертензии:
– синдром обструктивного ночного апноэ. Для первичной диагностики можно использовать опросник Epworth Sleepiness Scale. Данные для постановки диагноза и установления степени тяжести позволяет получить кардиореспираторное мониторирование. «Золотой стандарт» обследования — полисомнографическое исследование.
• Исследование состояния головного мозга, миокарда, почек, сосудов при наличии сопутствующих клинических состояний (см. разделы по диагностике соответствующих заболеваний).
Дифференциальная диагностика
Она направлена на выявление вторичных форм АГ (см. «Клиническое обследование» и «Лабораторно-инструментальное обследование»).
Примеры формулировки диагноза
При формулировании диагноза необходимо отразить наличие ФР, ПОМ, СКС, сердечно-сосудистый риск.
Основные правила
• Степень повышения АД обязательно указывают при впервые выявленной АГ, в остальных случаях указывают достигнутую степень АГ.
• Указывают стадию заболевания и риск развития сердечнососудистых осложнений.
• При отсутствии СКС, а также если повышение АД предшествовало появлению признаков МС и/или синдрома обструктивного ночного апноэ, термин «гипертоническая
болезнь» в структуре диагноза ставят на первое место.
✧ Гипертоническая болезнь I стадии. Степень II артериальной гипертензии. Дислипидемия. Риск II (средний).
• При наличии СКС «гипертоническая болезнь» в структуре диагноза может занимать не первую позицию.
✧ ИБС: стенокардия напряжения ФК III, постинфарктный (крупноочаговый) и атеросклеротический кардиосклероз. Гипертоническая болезнь стадии III. Достигнутая степень АГ I. Риск IV (очень высокий).
• При вторичной АГ (в том числе если АГ возникла на фоне МС и/или синдрома обструктивного ночного апноэ) используют термин «артериальная гипертензия», который, как правило,
занимает не первое место в структуре диагноза.
✧ Ожирение I степени. Нарушение толерантности к глюкозе. АГ II степени. Риск III (высокий).
✧ Феохромоцитома правого надпочечника. АГ III степени. ГЛЖ. Риск III (высокий).
ЛЕЧЕНИЕ
Цели лечения
Основная цель лечения — наиболее возможное снижение риска развития сердечно-сосудистых осложнений и смерти от них.
Для ее достижения требуется снижение АД до целевого уровня, устранение всех изменяемых ФР (курение, дислипидемия, ожирение), а также лечение сопутствующих заболеваний (например, СД).
Выбор тактики лечения больных с артериальной гипертензией
Тактика ведения больных с АГ (целесообразность и выбор медикаментозного лечения, целевой уровень АД и сроки его достижения) зависит от риска развития сердечно-сосудистых осложнений, а также степени повышения АД.
Тактика ведения больных с артериальной гипертензией в зависимости от риска сердечно-сосудистых осложнений
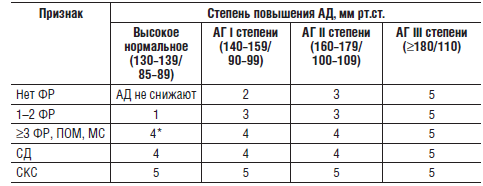
Примечания: изменение образа жизни (немедикаментозное лечение) показано всем больным, кроме пациентов с высоким нормальным АД без ФР; 1 — медикаментозное лечение не показано; 2 — начать медикаментозное лечение при отсутствии достижения целевого уровня АД через несколько месяцев после начала изменения образа жизни; 3 — начать медикаментозное лечение при отсутствии достижения целевого уровня АД через несколько недель после начала изменения образа жизни; 4 — начать медикаментозное лечение; 4* — у больных с МС среднего риска сердечнососудистых осложнений медикаментозное лечение назначают только при безуспешности устранения ФР (абдоминального ожирения, нарушений липидного или углеводного обмена); 5 — немедленно начать медикаментозное лечение.
Кроме того, если в соответствии с подходом, описанным в таблице, отсутствуют показания для назначения антигипертензивных препаратов, учитывают оценку сердечно-сосудистого
риска по шкале SCORE. Если риск ≥5%, показан прием антипертензивных ЛС.
Целевое значение артериального давления
Уровень целевого АД зависит от риска развития сердечнососудистых осложнений.
Целевые значения артериального давления
| Клинические состояния | Целевой уровень АД, мм рт.ст. |
| Низкий и средний риск развития сердечно сосудистых осложнений |
Менее 140/90 |
Определенные подгруппы
| Высокий и очень высокий риск развития сердечно-сосудистых осложнений |
Менее 130/80 |
| СД | Менее 130/80 |
| Поражение почек в виде СКС | Менее 125/75 |
• У больных с высоким и очень высоким риском сердечнососудистых осложнений необходимо снизить АД <140/90 мм рт.ст. в течение 4 нед. При условии хорошей переносимости необходимо снижать АД до 130/80 мм рт.ст. и менее, что может занимать больше времени. Особенно осторожно АД необходимо снижать у пожилых больных, а также у перенесших ИМ и мозговой инсульт.
• При плохой переносимости снижения АД (головокружение, головная боль, ортостатическая артериальная гипотензия, обмороки, утомляемость, слабость, усталость, не
объяснимые другими причинами; сердцебиение, аритмии; увеличение ФК стенокардии, ухудшение остроты зрения; нарушение координации движений, шум в ушах; появление
признаков депрессии, тревоги и малых психиатрических жалоб) его снижают в несколько этапов. На каждой ступени АД снижают на 10–15% исходного уровня за 2–4 нед
с последующим перерывом для привыкания больного к более низким величинам АД. При хорошей переносимости снова увеличивают дозу препаратов. Если переход на следующий этап вызывает ухудшение состояния, целесообразно вернуться на предыдущий уровень еще на некоторое время.
• При хорошей переносимости медикаментозного лечения целесообразно снижать АД до более низких значений.
При достижении целевого уровня АД необходимо учитывать нижнюю границу снижения САД до 110 мм рт.ст. и ДАД до 70 мм рт.ст., а также следить за тем, чтобы в процессе лечения не увеличилось пульсовое АД у пожилых больных, что происходит преимущественно за счет снижения ДАД.
Основные подходы к лечению изолированной систолической артериальной гипертензии у пожилых людей
• Начальные дозы антигипертензивных ЛС должны быть вдвое меньше, чем у больных молодого и среднего возраста.
• Соблюдение осторожности при повышении доз антигипертензивных ЛС с обязательным измерением АД в положении больного стоя и после приема пищи.
• Избегать снижения диастолического АД менее 70 мм рт.ст.
Показания к госпитализации
Плановая госпитализация:
• неясность диагноза и необходимость в специальных, чаще инвазивных, методах исследований для уточнения формы АГ;
• трудности в подборе медикаментозного лечения (частые гипертонические кризы, рефрактерная АГ).
Экстренная госпитализация:
• гипертонический криз, не устраненный на догоспитальном этапе;
• осложненный гипертонический криз;
• злокачественная АГ.
Немедикаментозное лечение
См. гл. 3.
Медикаментозное лечение
Общие подходы
В настоящее время возможно использовать два подхода к начальному лечению АГ: монотерапию и низкодозовое комбинированное лечение.
Монотерапия основана на поиске наиболее подходящего для больного препарата; переход на комбинированное лечение целесообразен только в случае отсутствия эффекта последней. Начальное низкодозовое комбинированное лечение предусматривает подбор действенного сочетания препаратов с различными механизмами действия.
Больным с АД ≥160/100 мм рт.ст., имеющим высокий и очень высокий риск сердечно-сосудистых осложнений, полнодозовое комбинированное лечение можно назначить сразу. У части больных целевого АД удается достичь при совместном использовании трех и более ЛС.
Для длительного приема необходимо использовать препараты продолжительного действия, обеспечивающие поддержание АД в пределах целевых значений на протяжении 24 ч при однократном назначении. Преимущества таких препаратов: большая приверженность больных к лечению, меньшая изменчивость АД в течение суток, что способствует снижению риска ПОМ и развития сердечно-сосудистых осложнений.
Выбор начального лечения для достижения целевого уровня артериального давления.
Антигипертензивные препараты
В настоящее время для лечения АГ рекомендованы пять основных классов антигипертензивных ЛС: ингибиторы АПФ, БРА, БКК, β-адреноблокаторы, диуретики (табл. 10-7, 10-8). В качестве дополнительных классов антигипертензивных ЛС для комбинированного лечения можно использовать α-адреноблокаторы и агонисты имидазолиновых рецепторов. Недавно зарегистрирован и разрешен к применению прямой ингибитор ренина алискирен, который оказывает антипротеинурическое действие.
• Факторы, влияющие на выбор группы антигипертензивных препаратов:
✧ наличие у больного определенных ФР, ПОМ, СКС, а также МС, СД;
✧ сопутствующие заболевания и состояния, при которых необходимо назначение или ограничение применения препаратов различных классов;
✧ предыдущие индивидуальные реакции больного на препараты различных классов;
✧ вероятность взаимодействия с ЛС, которые назначены больному по другим поводам;
✧ социально-экономические факторы, включая стоимость лечения.
Преимущественные показания к назначению различных групп антигипертензивных препаратов
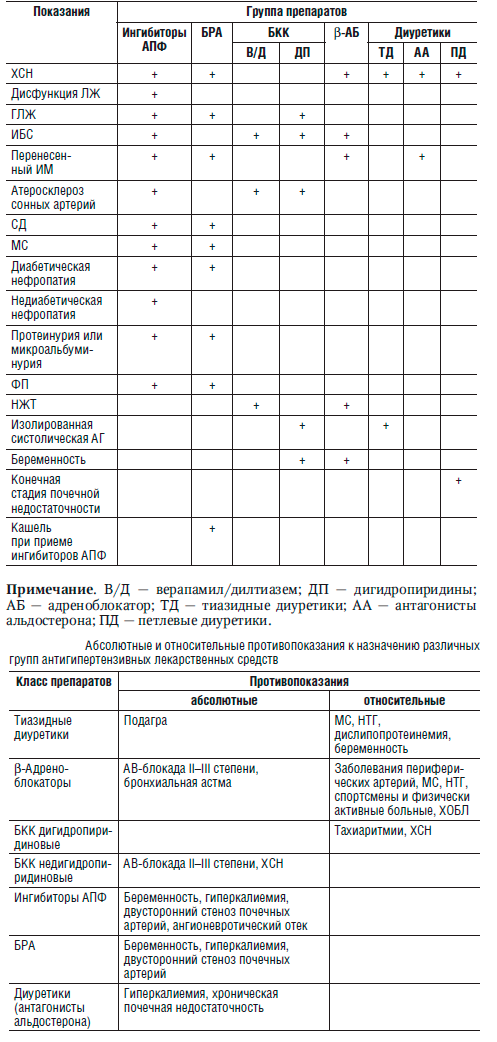
По данным многоцентровых рандомизированных исследований, ни один из пяти первых классов антигипертензивных препаратов не имеет значимого преимущества в плане снижения АД и предупреждения развития сердечно-сосудистых осложнений по сравнению с другим.
• Особенности назначения различных классов антигипертензивных препаратов в различных клинических условиях.
✧ Пожилые люди.
✧ Начальную дозу антигипертензивных препаратов у некоторых пожилых людей необходимо снизить из-за большего риска развития побочных эффектов, постепенное ее увеличивая. Снижение ДАД <70 мм рт.ст. (особенно <60 мм рт.ст.) сопровождается ухудшением прогноза. Отсутствуют принципиальные различия в исходах при лечении β-адреноблокаторами, диуретиками, ингибиторами АПФ и БКК. Тем не менее препаратами первого ряда считают БКК и диуретики1 (у пациентов старше 80 лет индапамид ретард достоверно уменьшает общую смертность и риск развития сердечно-сосудистых осложнений).
Индапамид МВ (индапамид, производитель ЗАО «Ма кизФарма», Россия) — современный тиазидоподобный диуретик с вазодилатирующими свойствами.
Таблетки Индапамида МВ содержат 1,5 мг индапамида, с модифицированным высвобождением действующего вещества, покрыты оболочкой.
Индапамид МВ обладает двойным механизмом действия:
1) нарушает реабсорбцию ионов натрия в кортикальном сегменте петли Генле, проявляя диуретический эффект;
2) в суточной дозе 1,5 мг блокирует «медленные» кальциевые каналы и снижает общее периферическое сосудистое сопротивление.
Показание к применению: артериальная гипертензия.
Индапамид МВ:
• оказывает стойкий гипотензивный эффект за счет двойного механизма снижения АД;
• обладает выраженным кардиопротективным эффектом, так как способствует уменьшению гипертрофии левого желудочка сердца;
• не влияет на содержание липидов в плазме крови (ТГ, ЛПНП, ЛПВП), его можно назначать пациентам с дислипидемией;
• не влияет на углеводный обмен, в том числе у больных с сопутствующим сахарным диабетом.
Дополнительно Индапамид МВ снижает чувствительность сосудистой стенки к норэпинефрину (норадреналину), ангиотензину II; стимулирует синтез простагландина Е2; снижает продукцию свободных и стабильных кислородных радикалов.
Способ применения и дозы: внутрь, 1 таблетка (1,5 мг) 1 раз в день, лучше утром.
* Печатается на правах рекламы.
Диувер® (торасемид) — диуретик для лечения артериальной гипертензии (в субдиуретических дозах — 2,5–5 мг), отеков (в дозах 10 мг и больше), в том числе при сердечной недостаточности. Выпускается в таблетках по 5 и 10 мг в упаковках по 20 и 60 таблеток. Производство — «Тева», Израиль.
Антигипертензивное действие сохраняется в течение 24 ч при приеме препарата 1 раз в сутки, оптимальный терапевтический эффект развивается к концу 1-й недели приема.
✧ Важно учитывать возможность развития побочных эффектов ЛС. При приеме БКК может возникать дистония гладкомышечной мускулатуры пищевода и желудка, приводящая к гастроэзофагеальному рефлюксу, а также избыточное расслабление мышц мочевого пузыря с развитием недержания мочи или учащенного мочеиспускания. Верапамил и реже дилтиазем могут вызывать запоры.
Индап® — высококачественный индапамид*
При опросе, проведенном в рамках российской научнопрактической программы «Аргус-2», 80% врачебной аудитории отметили, что наиболее важными факторами, препятствующими достижению целевого АД, являются экономические причины. Данный фактор сыграл ключевую роль в появлении многочисленных копий оригинальных лекарств на фармацевтическом рынке России, чрезмерное количество которых затрудняет оценку качества отдельно взятого дженерика. В этой связи экспертами ВНОК были предложены следующие критерии оценки качества дженерика:
• соответствие производства препарата стандартам GMР;
• наличие сведений о фармацевтической и фармакокинетической эквивалентности воспроизведенного препарата, опубликованных в печати, с указанием степени отклонения от оригинального лекарственного средства;
• подтверждения терапевтической эквивалентности дженерика инновационному препарату, полученные путем корректных сравнительных исследований;
• опыт использования препарата в России, данные широкомасштабных проектов с годовым и более длительным наблюдением пациентов.
Индап® представляет собой один из немногих примеров соответствия дженерика этим высоким требованиям.
• Производится на территории Европейского союза в Праге (Чехия), производство сертифицировано по стандартам GMP и ISO.
• Биологически эквивалентен оригинальному препарату.
• Терапевтически эквивалентен обеим формам оригинального индапамида.
• Имеет большую доказательную базу благодаря исследованиям, проведенным во многих научных центрах и клиниках России.
Ко всему вышеперечисленному Индап® обладает неоспоримыми фармакоэкономическими преимуществами и стоимостью его доступна большинству пациентов.
* Печатается на правах рекламы.
✧ Метаболический синдром. Препараты первого выбора для лечения АГ — БРА или ингибиторы АПФ. БРА, активирующие PPAR-γ-рецепторы (например, телмисартан),
обладают дополнительными свойствами: уменьшают инсулинорезистентность, оказывают положительное влияние на углеводный, липидный обмен и функцию эндотелия. При недостаточной эффективности монотерапии для достижения целевого уровня АД к ним целесообразно присоединять БКК продленного действия, которые благоприятно воздействуют на органы-мишени и снижают риск развития СД, а также сердечно-сосудистых осложнений, или агонисты имидазолиновых рецепторов, улучшающие чувствительность тканей к инсулину и уменьшающие выраженность ГЛЖ. β-Адреноблокаторы могут оказывать неблагоприятное метаболическое действие (дислипопротеинемия, НТГ), поэтому их нежелательно назначать пациентам с МС и высоким риском развития СД. Тиазидные диуретики в той или иной мере нарушают углеводный обмен (гипергликемия натощак, НТГ, развитие СД 2-го типа), особенно в больших дозах и у лиц с наследственной предрасположенностью к СД 2-го типа. Это действие зависит от длительности их применения и возраста больных (у пациентов молодого возраста НТГ выявляют в среднем после 5 лет непрерывного приема, у больных старше 65 лет — в течение 1–2 лет).
У больных СД показатели гликемии ухудшаются в течение нескольких дней от начала приема, у пациентов с АГ без сопутствующего СД 2-го типа — через 2–6 лет. Петлевые диуретики (фуросемид и др.) также могут вызывать НТГ. Наиболее безопасным мочегонным препаратом считают тиазидоподобный диуретик индапамид.
Энзикс*
Энзикс (Hemofarm, Сербия) относится к новым формам гипотензивных препаратов, к так называемым нефиксированным комбинациям, содержащим в одном блистере два препарата.
Нефиксированная комбинация позволяет при необходимости менять дозировки лекарственных средств и соотнести время приема с циркадным ритмом артериального давления. В сравнительном исследовании [1] эффективности препарата Энзикс у пациентов с артериальной гипертонией участвовали 60 больных с артериальной гипертензией. Основная группа получала Энзикс (эналаприл и индапамид в различных дозах в одном блистере). В зависимости от необходимой степени снижения артериального давления пациентам назначали:
1) Энзикс — 15 таблеток эналаприла 10 мг + 15 таблеток индапамида 2,5 мг;
2) Энзикс Дуо — 30 таблеток эналаприла 10 мг + 15 таблеток индапамида 2,5 мг;
3) Энзикс Дуо Форте — 30 таблеток эналаприла 20 мг + 15 таблеток индапамида 2,5 мг.
Контрольная группа принимала обычную комбинацию эналаприла и индапамида (таблетки разных фирм-производителей). В исследовании также оценивалась приверженность
лечению при этих двух режимах терапии в амбулаторных условиях.
Нефиксированная комбинация эналаприла и индапамида (Энзикс) демонстрировала выраженный антигипертензивный эффект у больных с артериальной гипертонией как в период подбора дозы, так и при длительном амбулаторном применении. При использовании свободной комбинации эналаприла и индапамида было отмечено эффективное снижение артериального давления лишь в период подбора дозы, однако при длительном приеме наблюдалось «ускользание» антигипертензивного эффекта.
Простота назначения и коррекции режима дозирования Энзикс способствуют повышению приверженности пациента к терапии, а значит, улучшению показателя работы врача по
достижению целевых показателей артериального давления и снижению сердечно-сосудистого риска.
✧ Важно! Указанные ограничения не распространяются на β-АБ, имеющие дополнительные свойства (небиволол и карведилол), а также высокоселективные β-АБ (бисопролол и метопролола сукцинат замедленного высвобождения).
✧ Сахарный диабет. Препараты первого выбора — БРА или ингибиторы АПФ. Для комбинированного лечения к ним целесообразно присоединять БКК, агонисты имидазолиновых рецепторов, тиазидные диуретики в низких дозах, β-адреноблокаторы небиволол или карведилол. Фиксированное сочетание периндоприла с индапамидом у
больных СД 2-го типа снижает риск сердечно-сосудистых осложнений и смерти от них. Учитывая больший риск возникновения ортостатической артериальной гипотензии, необходимо дополнительно измерять АД в положении стоя.
✧ Цереброваскулярные заболевания. Для достижения целевого АД можно использовать все классы антигипертензивных препаратов, а также их рациональные сочетания.
Не следует применять ЛС, вызывающие ортостатическую артериальную гипотензию. Особенно осторожно следует снижать АД у больных с гемодинамически значимым
атеросклерозом сонных артерий.
✧ Ишемическая болезнь сердца. Препараты выбора — β-адреноблокаторы. У больных с ИМ и АГ раннее назначение β-адреноблокаторов, ингибиторов АПФ или БРА уменьшает риск смерти. У больных со стабильной стенокардией можно использовать БКК продленного действия, ингибиторы АПФ (периндоприл, рамиприл).
Доказана эффективность применения антагонистов альдостерона для лечения АГ у больных после ИМ.
✧ Хроническая сердечная недостаточность. Для начального лечения АГ при наличии ХСН рекомендованы петлевые (торасемид)* и тиазидные диуретики, ингибиторы АПФ, БРА, β-адреноблокаторы и антагонисты альдостерона. БКК дигидропиридинового ряда можно назначать в случае недостаточного антигипертензивного эффекта или при наличии стенокардии. При диастолической дисфункции левого желудочка препараты выбора — ингибиторы АПФ и БРА.
✧ Поражение почек. Препараты выбора — ингибиторы АПФ или БРА с внепочечным путем элиминации. Для достижения целевого уровня АД при поражении почек
часто требуется комбинированное лечение, включающее диуретик (при нарушении азотовыделительной функции почек — петлевой диуретик) и/или БКК.
✧ Заболевания легких (ХОБЛ, бронхиальная астма). Препараты выбора — БРА и БКК. При наличии явных показаний больным с ХОБЛ возможно назначение небольших
доз некоторых β-адреноблокаторов (метопролола сукцината замедленного высвобождения, бисопролола, небиволола, карведилола), ингибиторов АПФ и диуретиков.
ЛС, используемые для лечения бронхообструктивного синдрома, часто повышают АД. Наиболее безопасными в этом отношении считают ипратропия бромид, а также
ингаляционные глюкокортикоиды.
✧ Синдром обструктивного ночного апноэ. Лечение больных включает снижение массы тела при наличии ожирения, отказ от курения, приема транквилизаторов и снотворных препаратов, обеспечение свободного носового дыхания, а также позиционное лечение (обеспечение правильного положения головы по отношению к туловищу). Основной метод лечения больных — создание постоянного положительного давления воздуха в дыхательных путях, что приводит к расширению и профилактике спадения верхних дыхательных путей.
✧ Изолированная систолическая артериальная гипертензия. Средства первого ряда — БКК продленного действия и тиазидные диуретики в низких дозах (индапамид,
гидрохлоротиазид). Они оказывают выраженное антигипертензивное действие, кроме того, их прием сопровождается наибольшим снижением смертности и риска всех сердечно-сосудистых осложнений.
• Комбинированное лечение. Условия комбинированного лечения: взаимодополняющее действие препаратов; улучшение клинического эффекта при их совместном применении,
сходство фармакодинамических и фармакокинетических показателей, что особенно важно для фиксированных сочетаний препаратов.
✧ Рациональные сочетания антигипертензивных препаратов: ингибитор АПФ и диуретик; БРА и диуретик; ингибитор АПФ и БКК; БРА и БКК; дигидропиридиновый БКК и β-адреноблокатор; БКК и диуретик; β-адреноблокатор и диуретик; β-адреноблокатор и α-адреноблокатор. При выборе сочетания β-адреноблокатора с диуретиком необходимо использовать небиволол, карведилол или бисопролол с гидрохлоротиазидом в дозе не более 6,25 мг в сутки или индапамидом, а также избегать назначения этих препаратов больным МС и СД.
– Метаболический синдром:
ингибитор АПФ и БКК;
ингибитор АПФ и агонист имидазолиновых рецепторов;
ингибитор АПФ и диуретик;
БРА и БКК;
БРА и диуретик;
- и β α-адреноблокатор.
– Ингибиторы АПФ могут устранять неблагоприятное действие тиазидных диуретиков при их совместном
использовании.
✧ Возможные сочетания антигипертензивных препаратов:
дигидропиридиновый и недигидропиридиновый БКК,
ингибитор АПФ и β-адреноблокатор, БРА и β-адренобло катор, ингибитор АПФ и БРА, α-адрено блокатор с ингибитором АПФ, БРА, БКК, диуретиками. Сделать выбор в пользу такого сочетания ЛС допустимо только при полной уверенности в невозможности использования рациональных сочетаний. На практике больным с АГ с ИБС и/или ХСН одновременно назначают ингибиторы АПФ и β-адрено блокаторов. Однако, как правило, в таких случаях β-адрено блокаторы назначают преимущественно из-за наличия ИБС или ХСН, т.е. по самостоятельному показанию.
Сопутствующее лечение
• Статины. Необходимость назначения статинов для достижения целевых уровней общего ХС и ХС ЛПНП следует рассматривать у больных с АГ при наличии ССЗ, МС,
СД, а также при высоком и очень высоком риске сердечнососудистых осложнений.
• Ацетилсалициловая кислота. Ее назначают в низких дозах (75–100 мг в сутки) при отсутствии угрозы кровотечения.
✧ СКС, связанные с атеросклерозом.
✧ Больные с АГ старше 50 лет с уровнем креатинина сыворотки <115 мкмоль/л.
✧ Больные с АГ высокого и очень высокого сердечнососудистого риска.
✧ Риск по шкале SCORE >5% [у больных с АГ низкого и среднего сердечно-сосудистого риска при оценке по общепринятой методике.
• В этом случае польза от снижения риска сердечно-сосудистых осложнений при назначении препарата превышает риск развития кровотечения. Для снижения риска геморрагического мозгового инсульта препарат назначают только при отсутствии значительно повышенного АД.
• При наличии среднего, высокого и очень высокого риска сердечно-сосудистых осложнений пожилым больным с АД менее 150/90 мм рт.ст. целесообразно назначать ежедневный прием АСК в дозе 75 мг.
• Поддержание компенсации СД соблюдением диеты и/или медикаментозным лечением.
Особенности лечения вторичных форм артериальной гипертензии
• Симптоматическая почечная АГ. Патогенетическое лечение с целью подавления иммуновоспалительной активности хронических заболеваний почек может привести к снижению АД.
• Симптоматическая АГ при поражении сосудов почек.
Длительное медикаментозное лечение при доказанном функционально значимом стенозе почечных артерий недопустимо — показаны различные виды хирургического лечения. В состав комбинированного лечения включают БКК, диуретики, агонисты имидазолиновых рецепторов.
Также можно принимать препараты, блокирующие ренинангиотензин-альдостероновую систему. Назначение ингибиторов АПФ или БРА противопоказано при двустороннем гемодинамически значимом стенозе почечных артерий или стенозе почечной артерии единственной почки. При атеросклеротической этиологии вазоренальной АГ присоединяют статины и АСК, при неспецифическом аортоартериите устраняют активность воспалительного процесса.
• Симптоматические эндокринные артериальные гипертензии.
✧ Феохромоцитома. Перед операцией для снижения АД используют α-адреноблокаторы. По показаниям в дальнейшем к ним можно добавить β-адреноблокаторы.
✧ Гиперальдостеронизм. До хирургического удаления альдостером, а также при двусторонней гиперплазии коры надпочечников назначают спиронолактон или селективный антагонист альдостероновых рецепторов эплеренон℘, калийсберегающие препараты; при недостаточном снижении АД возможно присоединение БКК. Больным с семейной формой гиперальдостеронизма 1-го типа показана терапия глюкокортикоидами (дексаметазон).
✧ Гиперкортицизм. В качестве симптоматического лечения можно применять антигипертензивные ЛС всех основных классов (предпочтение отдают диуретикам в сочетании со спиронолактоном).
Гипертонический криз
Гипертонический криз — остро возникшее повышение АД, сопровождающееся клиническими симптомами и требующее немедленного его снижения с целью предупреждения или ограничения ПОМ.
Осложненный гипертонический криз сопровождается жизнеугрожающими осложнениями, появлением или усугублением ПОМ:
✧ гипертонической энцефалопатией;
✧ ИМ;
✧ ОКС;
✧ острой левожелудочковой недостаточностью;
✧ расслаивающей аневризмой аорты;
✧ гипертоническим кризом при феохромоцитоме;
✧ преэклампсией или эклампсией беременных;
✧ АГ на фоне субарахноидального кровоизлияния или травмы головного мозга;
✧ АГ у послеоперационных больных и при угрозе кровотечения;
✧ гипертоническим кризом на фоне приема амфетаминов, кокаина и др.
АД следует снижать не более чем на 25% за первые 1–2 ч. Наиболее быстрое снижение АД необходимо при расслаивающей аневризме аорты (на 25% исходного за 5–10 мин; оптимальное время достижения целевого уровня САД 100–110 мм рт.ст. должно составлять не более 20 мин), а также отеке легких.
Препараты для лечения гипертонического криза
✧ Вазодилататоры:
– эналаприл, каптоприл (при острой левожелудочковой недостаточности);
– нитроглицерин (при ОКС и острой левожелудочковой недостаточности);
– нитропруссид натрия (препарат выбора при гипертонической энцефалопатии, может повышать внутричерепное давление).
✧ β-Адреноблокаторы (пропранолол, эсмолол предпочтительны при расслаивающей аневризме аорты и ОКС).
✧ α-Адреноблокаторы (фентоламин назначают при подозрении на феохромоцитому).
✧ Диуретики (фуросемид назначают при острой левожелудочковой недостаточности).
✧ Нейролептики (дроперидол).
✧ Ганглиоблокаторы (пентамин).
Неосложненный гипертонический криз не сопровождается острым клинически значимым нарушением функции органовмишеней. Лечение необходимо начинать немедленно, скорость снижения АД не должна превышать 25% за первые 2 ч с последующим достижением целевого АД в течение нескольких часов (не более 24–48 ч) от его начала. Используют препараты с относительно быстрым и коротким действием внутрь либо под язык:
нифедипин, каптоприл, клонидин, пропранолол, празозин.
Хирургическое лечение
Симптоматическая почечная артериальная гипертензия.
Проводят по показаниям (опухоли почек, некоторые урологические заболевания).
Симптоматическая артериальная гипертензия при поражении сосудов почек
Основные методы лечения: ангиопластика, ангиопластика со стентированием пораженных почечных артерий, традиционное хирургическое лечение.
Хирургическое лечение заключается в выполнении операций, вид которых определяется этиологией и распространенностью поражения почечных артерий, брюшной аорты и других ее ветвей. Прямое показание к хирургическому лечению — гемодинамически значимый стеноз почечной артерии.
Симптоматические эндокринные артериальные гипертензии
• Феохромоцитома. Хирургическое удаление образования — единственный радикальный метод лечения этого заболевания. После удаления опухоли АД нормализуется у
большинства больных.
• Гиперальдостеронизм. Хирургическое удаление альдостером у 50–70% сопровождается снижением или восстановлением АД. При двусторонней гиперплазии коры
надпочечников хирургическое лечение успеха не приносит.
• Гиперкотицизм.
Основные методы лечения болезни Иценко–Кушинга: транссфеноидальная аденомэктомия, одно- или двусторонняя адреналэктомия (применяют только в сочетании с лучевой терапией).
Методы лучевой терапии — протонное облучение, дистанционная γ-терапия.
При обнаружении опухоли (источник эктопической секреции АКТГ) применяют хирургические методы лечения.
Выявление кортикостеромы — показание к ее хирургическому удалению.
Коарктация аорты — абсолютное показание к хирургическому лечению. Без восстановления полной проходимости грудной аорты медикаментозное лечение АГ не оказывает эффекта. По показаниям (ограниченная форма сужения аорты) применяют метод баллонной ангиопластики.
Дальнейшее ведение
Достижение и поддержание целевого уровня АД, профилактика ПОМ и развития сердечно-сосудистых осложнений требуют длительного врачебного наблюдения с повторными проверками выполнения больным предписаний по изменению образа жизни и соблюдению режима приема назначенных антигипертензивных и других ЛС, а также изменения лечения в зависимости от его эффективности, безопасности и переносимости. Решающее значение имеет приверженность больного к лечению.
Кратность повторных посещений
• При назначении антигипертензивных препаратов — ежемесячно до достижения целевого АД (при неэффективности двух препаратов назначают третий; одним из препаратов
должен быть диуретик).
• По достижении целевого уровня АД на фоне проводимого лечения для больных с высоким и очень высоким риском — каждые 3 мес, со средним и низким риском — каждые 6 мес.
При сохранении целевого АД в течение года и соблюдении мер по изменению образа жизни у больных в группах низкого и среднего риска возможно постепенное уменьшение количества и доз антигипертензивных препаратов с увеличением частоты посещений врача.
Резистентная, или устойчивая к лечению, артериальная гипертензия — сохранение АД выше 140/90 мм рт.ст. при лечении тремя препаратами в максимальных или субмаксимальных дозах.
• Причины резистентности:
✧ отсутствие приверженности к лечению;
✧ нарушение или отказ от предписаний по изменению образа жизни;
✧ прием ЛС, повышающих АД или снижающих эффективность антигипертензивного лечения (глюкокортикоиды, НПВС и др.);
✧ невыявленные вторичные формы АГ;
✧ нелеченый синдром обструктивного апноэ во время сна;
✧ перегрузка объемом (избыточное потребление поваренной соли, недостаточное назначение диуретиков, гиперальдостеронизм).
• Причины псевдорезистентности:
✧ «гипертония белого халата»;
✧ использование при измерении АД манжеты несоответствующего размера (например, использование стандартной манжеты при окружности плеча >32 см);
✧ псевдогипертензия при снижении эластичности стенки артерии, особенно у пожилых.
Злокачественная артериальная гипертензия проявляется крайне высоким АД (>180/120 мм рт.ст.) и сопровождается симптомами со стороны центральной нервной системы, прогрессированием хронической почечной недостаточности, ухудшением зрения, снижением массы тела, изменениями реологических свойств крови, вплоть до развития ДВС-синдрома или гемолитической анемии. Эффективное и своевременное лечение улучшает прогноз, тогда как при его отсутствии 50% больных умирают в
течение 1-го года. Больных злокачественной АГ необходимо еще раз тщательно обследовать на предмет наличия вторичной АГ.
ПРОГНОЗ
Прогноз гипертонической болезни определяют по степени риска, установленной на основании уровня АД, наличия ФР, ПОМ и СКС.
При вторичной АГ при заболевании почек прогноз зависит от тяжести основного заболевания, возможности достижения целевого уровня АД, наличия сердечно-сосудистых осложнений.
При отсутствии полноценного лечения около 70% больных с вазоренальной АГ в течение ближайших 5 лет после установления диагноза погибают от сердечно-сосудистых осложнений.
У больных с альдостеромой прогноз зависит от своевременности выявления опухоли и эффективности хирургического лечения, при неопухолевых формах гиперальдостеронизма — от выраженности ПОМ и возможности достижения целевого значения АД.
При гиперкортицизме прогноз зависит от гистоморфологии опухолевого образования (доброкачественное или злокачественное).
Радикально проведенное хирургическое лечение по поводу доброкачественных феохромоцитом в большинстве случаев обеспечивает благоприятный прогноз. В 10–12% случаев наблюдают рецидив заболевания. У части больных при этом АД может быть нормальным.
При коарктации аорты средняя продолжительность жизни при отсутствии своевременного лечения составляет 30–35 лет. Больные погибают от осложнений АГ.
АРТЕРИАЛЬНАЯ ГИПЕРТЕНЗИЯ И БЕРЕМЕННОСТЬ ЭПИДЕМИОЛОГИЯ
АГ встречается в России у 7–29% беременных. Среди них в 70% случаев — это проявление преэклампсии (ПЭ), в 30% — хронической АГ. Хроническая АГ может быть первичной (эссенциальная АГ, гипертоническая болезнь) в 15–20% случаев или вторичной (симптоматическая АГ) — в 10–15%. Преэклампсия осложняет течение родов в 13–16% случаев, при этом доля сочетанной ПЭ составляет 70–86%.
КЛАССИФИКАЦИЯ
• Хроническая АГ.
• Преэклампсия-эклампсия.
• Преэклампсия, наложившаяся на хроническую АГ.
• Гестационная АГ.
В США и многих странах Европы термин «преэклампсия» используют при возникшей после 20 нед беременности АГ в сочетании с протеинурией.
В нашей стране в этих обстоятельствах используют термин «гестоз». Преэклампсией называют состояние, которое предшествует эклампсии.
ДИАГНОСТИКА
Хроническая артериальная гипертензия
Под хронической артериальной гипертензией (ХАГ) подразумевают АГ, диагностированную до наступления беременности или до 20 нед беременности. АГ, возникшую после 20 нед гестации, но не исчезнувшую после родов (через 12 нед), классифицируют как хроническую АГ (ретроспективно).
Типы
• Первичная (гипертоническая болезнь, эссенциальная АГ).
• Вторичная (симптоматическая) АГ.
Диагностические критерии
САД ≥140 мм рт.ст. и/или ДАД ≥90 мм рт.ст., измеренное не менее 2 раз с интервалом 4–6 ч, или однократный подъем САД до 160 мм рт.ст. и/или ДАД до 100 мм рт.ст.
Гестационная артериальная гипертензия
АГ, диагностируемая после 20 нед беременности, без протеинурии. Окончательно диагноз уточняют через 12 нед после родов (ретроспективный диагноз).
Преэклампсия
ПЭ — осложнение беременности, характеризующееся нарушением процессов адаптации организма женщины к беременности, патофизиологической основой которого является генерализованный спазм сосудов, приводящий к полиорганной недостаточности, наиболее часто клинически проявляющийся АГ, протеинурией и выраженными отеками. Развивается после 20 нед беременности.
АД нормализуется в течение 12 нед после родов.
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
Дифференциальную диагностику у беременных с повышенным АД проводят между ПЭ и многочисленной группой заболеваний, сопровождающихся повышением АД.
Для ПЭ характерно сочетание повышенного АД, протеинурии и отеков. Для ПЭ в отличие от других заболеваний, сопровождающихся повышением АД, определяющим симптомом считают эклампсические судороги, проявляющиеся в виде генерализированных судорог во время беременности, родовой деятельности или в течение 7 дней после родов, при отсутствии эпилепсии или других состояний, предрасполагающих к судорожным припадкам, на фоне других клинических проявлений гестоза.
Лабораторные исследования
Лабораторные исследования беременных с АГ, возникшей во второй половине беременности. Исследования необходимо повторять 1 раз в 2 нед или чаще (при госпитализации). Они позволяют оценить тяжесть состояния беременных и проводить дифференциальную диагностику.
Лабораторные исследования, их трактовка при ведении беременных с артериальной гипертензией, развившейся во второй половине гестации
| Лабораторное исследование | Оценка |
| Hb и гематокрит | Гемоконцентрация характерна для ПЭ, ее считают показателем тяжести процесса |
| Тромбоциты | Тромбоцитопения свидетельствует о тяжелой ПЭ |
| Микроальбуминурия | Предиктор развития протеинурии |
| Протеинурия | АГ в период беременности, сопровождающуюся протеинурией, необходимо рассматривать как ПЭ, пока не доказано противоположное |
| Уровень креатинина сыворотки |
Повышение, особенно в сочетании с олигурией, указывает на наличие тяжелой ПЭ |
| Уровень мочевой кислоты | Повышение подтверждает диагноз ПЭ |
| Уровень АСТ, АЛТ | Повышение свидетельствует о тяжелой ПЭ с вовлечением в патологический процесс печени |
| Альбумин, лактат дегидрогеназа, мазок крови, коагуляционный профиль |
Гипоальбуминемия указывает на повышение проницаемости эндотелия, она характерна для ПЭ. Повышение лактат-дегидрогеназы, шизоцитоз, сфероцитоз свидетельствуют о развитии гемолиза при ПЭ. Коагулопатия указывает на развитие ПЭ |
Наиболее часто у беременных диагностируют гипертоническую болезнь и ПЭ, клиническое течение, прогноз и лечение которых существенно различаются.
ЛЕЧЕНИЕ
Показания к госпитализации
• Некорригируемая АГ в амбулаторных условиях (подбор антигипертензивного лечения).
• ПЭ.
• Диагностика синдрома задержки роста плода.
Медикаментозное лечение
Цель лечения беременных с АГ — предупредить развитие осложнений, обусловленных высоким уровнем АД, обеспечить сохранение беременности, полноценное развитие плода и успешные роды. Целевой уровень АД для беременных с ХАГ без поражения органов-мишеней — 140/90 мм рт.ст., следует избегать артериальной гипотензии, чтобы не нарушить плацентарный кровоток.
Немедикаментозное лечение у беременных с ХАГ без поражения органов-мишеней проводят, если АД не превышает 140–159/ 90–99 мм рт.ст. при активном наблюдении. Следует ограничить физическую активность. У беременных с преэклампсией целесообразно начинать антигипертензивную терапию при АД 140/90 мм
рт.ст.
Данных о целесообразности ограничения потребления соли у беременных недостаточно. Снижать массу тела во время беременности не следует даже женщинам с ожирением.
В соответствии в безопасностью для плода все ЛС подразделяют на несколько групп.
Критерии классификации лекарственных средств по безопасности для плода (FDA, США)
| Класс | Описание |
| А | Контролируемые исследования у беременных не выявили риска для плода |
| В | В экспериментальных исследованиях у животных не обнаружен риск для плода, но исследования у беременных не проводили; либо в эксперименте получены нежелательные эффекты, которые не подтверждены в контрольных исследованиях у беременных в I триместре. Нет очевидного риска во II, III триместрах |
| С | В экспериментальных исследованиях выявлен риск для плода (тератогенное, эмбриотоксическое действие); не было контролируемых исследований у беременных; либо экспериментальные и клинические исследования не проводили. Препараты можно назначать, когда ожидаемый терапевтический эффект превышает потенциальный риск для плода |
| D | В экспериментальных и клинических исследованиях доказан риск для плода. Препарат расценивают как опасный, но его можно назначать беременным по жизненным показаниям, а также в случае неэффективности или невозможности использования препаратов, относящихся к классам A, B, C |
| X | Опасное для плода средство, неблагоприятное воздействие этого ЛС на плод превышает возможную пользу для будущей матери |
Антигипертензивных ЛС, относящихся к классу A, в настоящее время не существует. Ни один препарат не считают безопасным на ранних сроках беременности, поэтому в I триместре гестации их, по возможности, необходимо избегать.
Основные препараты для лечения артериальной гипертензии у беременных
• Метилдопа (класс B) — препарат первого выбора при лечении АГ беременных. Установлена его безопасность для матери, плода и новорожденного. Недостатки препарата:
могут возникать сонливость, депрессия, ортостатическая артериальная гипотензия. Препарат желательно не использовать на 16–20-й неделе гестации в связи с возможностью
влияния на содержание допамина в нервной системе плода.
• Блокаторы кальциевых каналов (нифедипин, амлодипин) относят к классу C. Нифедипин — достаточно безопасное для плода ЛС; препарат второго выбора у беременных.
Можно использовать формы нифедипина с замедленным высвобождением. При гипертоническом кризе у беременной его следует применять внутрь.
• β-Адреноблокаторы. Ацебутолол℘ относят к классу B; метопролол, атенолол — к классу С. Препараты этой группы эффективны и безопасны при беременности. Нежелательно
использовать неселективные β-адреноблокаторы (пропранолол) в связи с усилением ими сократительной активности матки.
• Диуретики. Тиазидные диуретики не оказывают неблагоприятного действия на плод, однако назначать их следует только при хронической АГ при гиперволемии и отсутствии
синдрома задержки роста плода, при сердечной недостаточности. Гидрохлоротиазид относят к классу C.
Противопоказано назначение ингибиторов АПФ, БРА и препаратов раувольфии в связи с возможным развитием врожденных уродств и гибели плода. Следует воздержаться от использования малоизученных при беременности ЛС (индапамид, агонисты имидазолиновых рецепторов).
Лечение гипертонического криза
САД ≥170 мм рт.ст. и ДАД ≥110 мм рт.ст. у беременной расценивают как неотложное состояние, требующее госпитализации.
Главное правило при лечении гипертонического криза — осторожное и контролируемое снижение АД не более 20% исходного.
• Нифедипин назначают в дозе 5–20 мг внутрь. Он действует быстро, вызывая значительное снижение АД в течение 10–20 мин после приема внутрь.
• Начальная доза метилдопы — 250 мг, максимальная — 2 г в течение суток.
Для лечения преэклампсии с отеком легких препарат выбора — нитроглицерин, который можно использовать не более 4 ч из-за отрицательного воздействия на плод и риска развития отека головного мозга у матери. Также для лечения можно использовать клонидин, нитропруссид натрия.
Диуретики
Используются уже в течение длительного времени, зарекомендовали себя как эффективные и дешевые препараты первой линии (табл. 12). Дополнительное преимущество - их можно комбинировать с любыми другими антигипертензивными препаратами (особенно ингибиторами АПФ и блокаторами медленных кальциевых каналов), поскольку диуретики усиливают их действие. Еще одно преимущество, которым обладают в основном тиазидные диуретики, - их способность уменьшать потери кальция и способствовать замедлению развития остеопороза.
Хлорталидон и индапамид имеют наиболее внушительную доказательную базу в отношении сердечно-сосудистого прогноза. Наряду с ними популярностью среди врачей пользуется гидрохлоротиазид. Первые 2 препарата в меньшей степени влияют на метаболические показатели (к побочным действиям тиазидных и тиазидоподобных диуретиков относят гипокалиемию, гипергликемию, гиперурикемию). Диуретики других групп (антагонисты альдостерона спиронолактон и эплеренон) применяют в лечении резистентной артериальной гипертензии при отсутствии гиперкалиемии и при скорости клубочковой фильтрации >30-60 мл в минуту. В последнее время все большему числу пациентов для достижения целевого АД назначают 2 и более диуретиков, например хлорталидон + антагонист альдостерона; гидрохлоротиазид + антагонист альдостерона + триамтерен.
Таблица 12. Диуретики, применяемые при лечении артериальной гипертензии
|
Название |
Доза, мг в сутки |
Кратность приема |
Примечание |
|
Тиазидные |
|||
|
Гидрохлоротиазид |
12,5-25 (дозы больше 25 мг допустимы, но способны ухудшать показатели углеводного, липидного, пуринового обмена) |
1 |
Менее эффективен, чем петлевые диуретики, при лечении артериальной гипертензии на фоне хронической болезни почек |
|
Тиазидоподобные |
|||
|
Индапамид ретард Хлорталидон (в России выпускается только в комбинации с атенололом) |
1,5 12,5-25 |
1 |
Улучшают прогноз при артериальной гипертензии, обладают аддитивным действием при комбинированной терапии |
|
Петлевые |
|||
|
Фуросемид Торасемид |
20-80 5-10 |
1-2 1-2 |
Дозы увеличиваются при хронической болезни почек и хронической сердечной недостаточности |
|
Калийсберегающие |
|||
|
Спиронолактон Эплеренон Триамтерен (в России выпускается только в комбинации с гидрохлоротиазидом) |
25-50 25-100 50-100 |
1-2 2 1-2 |
Нельзя применять при выраженной гиперкалиемии и хронической болезни почек |
Блокаторы медленных кальциевых каналов
Широко используются при артериальной гипертензии (табл. 13), особенно при изолированной систолической артериальной гипертензии в сочетании с вазоспастическими нарушениями, наджелудочковыми нарушениями ритма, хронической болезнью почек. Обладают метаболической нейтральностью, способны усиливать натрийурез. Дигидропиридиновые производные (амлодипин) в сочетании с ингибиторами АПФ или блокаторами рецепторов ангиотензина II значительно усиливают ренопротекцию при хронической болезни почек.
Таблица 13. Блокаторы медленных кальциевых каналов, применяемые при лечении артериальной гипертензии
|
Название |
Доза (мг в сутки) |
Кратность приема |
Примечание |
|
Дигидропиридиновые |
|||
|
Амлодипин |
2,5-10 |
1 |
Обладают выраженным вазодилатирующим эффектом (эффективны при вазоспазме, ишемической болезни сердца, но способны вызывать головные боли, тахикардию, гиперемию кожных покровов, периферические отеки). Эффективны при изолированной систолической артериальной гипертонии. Можно комбинировать с β-адреноблокаторами |
|
Лацидипин |
2-4 |
1-2 |
|
|
Лерканидипин |
10-40 |
1 |
|
|
Фелодипин |
2,5-20 |
1-2 |
|
|
Нифедипин пролонгированный |
20-90 |
1-2 |
|
|
Недигидропиридиновые |
|||
|
Верапамил пролонгированный |
120-480 |
1 |
Эффективны при артериальной гипертензии в сочетании с тахиаритмиями, атеросклерозом сонных артерий, ишемической болезни сердца. Могут вызывать брадикардию, атриовентрикулярную блокаду. Противопоказаны при снижении систолической функции левого желудка. Нельзя комбинировать с β-адреноблокаторами |
|
Дилтиазем пролонгированный |
120-540 |
1 |
|
Ингибиторы ангиотензинпревращающего фермента
Очень активно применяются в лечении пациентов с артериальной гипертензией, ишемической болезнью сердца, хронической сердечной недостаточностью, сахарным диабетом, хронической болезнью почек (табл. 14).
Обладают большой доказательной базой по органопротекции (сосудов, миокарда, почек, головного мозга), улучшению сердечно-сосудистого прогноза.
У 10-15% лиц, получающих ингибиторы АПФ (чаще у женщин), может развиваться кашель.
Часто применяются в составе фиксированных комбинаций (с диуретиками, блокаторами медленных кальциевых каналов).
При начале терапии ингибиторами АПФ у пациентов, принимающих диуретики или находящихся на бессолевой диете, или в состоянии обезвоживания, может развиться гипотензия. Пациентам, принимающим диуретики, предотвратить данное осложнение поможет пропуск обычной дозы диуретика перед началом приема ингибитора АПФ.
При добавлении к амлодипину способствуют уменьшению периферических отеков на фоне его приема.
Противопоказаны при беременности, двустороннем стенозе почечных артерий, тяжелой гиперкалиемии.
Таблица 14. Ингибиторы ангиотензинпревращающего фермента, применяемые для лечения артериальной гипертензии
|
Название |
Доза, мг в сутки |
Кратность приема |
Примечание |
|
Зофеноприл Каптоприл Лизиноприл Моэксиприл Периндоприл Рамиприл Спираприл Трандолаприл Фозиноприл Хинаприл Эналаприл |
30-60 25-100 10-40 7,5-30 4-8 2,5-10 6 1-8 10-40 5-40 5-40 |
1 2-3 1-2 1 1 1-2 1 1 1-2 1-2 2 |
На фоне приема может отмечаться транзиторное повышение уровня креатинина сыворотки на 30% (вследствие снижения давления в клубочке и уменьшения скорости фильтрации), особенно у лиц со сниженной функцией почек и гиперкалиемией. При хронической болезни почек требуется коррекция дозы |
Блокаторы рецепторов ангиотензина II
Применяются все шире в связи с очень хорошей переносимостью и безопасностью (табл. 15). В большинстве случаев по эффективности равны ингибиторам АПФ, в том числе в отношении сердечно-сосудистого прогноза и органопротекции. Назначаются не только в качестве резерва при непереносимости ингибиторов АПФ (кашель, ангионевротический отек), но и самостоятельно, как препараты с доказанной эффективностью (при сочетании артериальной гипертензии с ишемической болезнью сердца, хронической сердечной недостаточностью, хронической болезнью почек, при сахарном диабете).
В комбинации с амлодипином, как и ингибиторы АПФ, способствуют уменьшению периферических отеков.
Часто применяются в двух- и трехкомпонентных фиксированных комбинациях (блокатор рецепторов ангиотензина II + тиазидный диуретик + блокатор медленных кальциевых каналов).
Противопоказаны при беременности, двустороннем стенозе почечных артерий.
Не рекомендованы для применения в комбинации с ингибиторами АПФ вследствие отсутствия аддитивного эффекта и повышения вероятности побочных явлений.
Таблица 15. Блокаторы рецепторов ангиотензина II, применяемые при артериальной гипертензии
|
Название |
Доза, мг в сутки |
Кратность приема |
Примечание |
|
Азилсартан Валсартан Ирбесартан Кандесартан Лозартан Олмесартан Телмисартан Эпросартан |
40-80 80-320 150-300 4-32 50-100 10-40 40-80 400-800 |
1 1-2 1 1 1-2 1 1 1-2 |
Обычно побочные эффекты не дозозависимые, поэтому лечение можно начинать с терапевтической или максимальной дозы. Могут вызывать транзиторное повышение уровня креатинина сыворотки (до 30%) |
β-Адреноблокаторы
Некогда очень популярные препараты (атенолол, к примеру, фигурировал в качестве антигипертензивного препарата первой линии во многих ставших классическими клинических исследованиях) "впали в немилость" в 2004-2007 гг. после появления метаанализов, показавших их более низкую эффективность в сравнении со средствами других классов в отношении профилактики инсульта, инфаркта миокарда и других сердечно-сосудистых событий. Данные исследования подверглись критике, поскольку неправомерно переносили эффект отдельных изучавшихся препаратов (анаприлин, атенолол) на целый класс β-адреноблокаторов, обладающих существенной гетерогенностью как в отношении дополнительных свойств (вазодилатация, селективность), так и с точки зрения химических качеств (липофильность). Тем не менее американские и британские кардиологи исключили данный класс препаратов из средств первой линии лечения артериальной гипертензии. При этом европейские специалисты сохранили свое положительное отношение к β-адреноблокаторам, отмечая, что "диуретики (тиазидные, хлорталидон и индапамид), β-адреноблокаторы, антагонисты кальция, ингибиторы АПФ и блокаторы рецепторов ангиотензина II, - все они подходят и рекомендуются для начальной и поддерживающей антигипертензивной терапии либо в виде монотерапии или в определенных комбинациях друг с другом".
В настоящее время показаниями для назначения β-адреноблокаторов у больных артериальной гипертензией служат стабильная стенокардия, перенесенный инфаркт миокарда, хроническая сердечная недостаточность, тахиаритмия, глаукома и беременность (табл. 16). Существенная проблема при лечении β-адреноблокаторами - их неблагоприятное метаболическое действие (дислипопротеинемия, нарушение толерантности к глюкозе), поэтому их не рекомендуется назначать лицам с метаболическим синдромом и высоким риском развития сахарного диабета, особенно в сочетании с тиазидными диуретиками.
Таблица 16. β-Адреноблокаторы, применяемые для лечения артериальной гипертензии
|
Название |
Доза, мг в сутки |
Кратность приема |
Примечание |
|
Кардиоселективные |
|||
|
Атенолол Бетаксолол Бисопролол Метопролол Небиволол* |
25-100 5-40 2,5-20 50-200 5-10 |
1-2 1 1 2 1 |
Можно применять при хронической обструктивной болезни легких (показано даже уменьшение смертности на фоне их приема) |
|
Некардиоселективные |
|||
|
Пиндолол* Пропранолол Карведилол* |
10-60 40-240 12,5-50 |
2-3 2-3 1-2 |
Уступают по способности предотвращать инсульты кардиоселективным препаратам, но могут быть более предпочтительными при наличии у пациента с артериальной гипертензией мигрени или тремора |
*Обладают вазодилатирующими свойствами, что служит дополнительным преимуществом с точки зрения влияния на периферическое сопротивление сосудов и, возможно, метаболический профиль. Эффективны при лечении изолированной систолической артериальной гипертензии у пожилых, поскольку уменьшают жесткость аорты и скорость нарастания центрального аортального давления.
Дополнительные классы антигипертензивных препаратов
Агонисты имидазолиновых рецепторов
Агонисты I2-имидазолиновых рецепторов - моксонидин и рилменидин стимулируют имидазолиновые рецепторы, расположенные в вентролатеральном отделе продолговатого мозга. Моксонидин уменьшает активность симпатической нервной системы и тем самым приводит к снижению АД.
Важное достоинство моксонидина - положительное влияние на углеводный и липидный обмены. Моксонидин повышает чувствительность тканей к инсулину за счет улучшения инсулинзависимого механизма транспорта глюкозы в клетки, снижает уровень инсулина, лептина и глюкозы в крови, уменьшает содержание триглицеридов и свободных жирных кислот, повышает уровень холестерина липопротеинов высокой плотности. У пациентов с избыточной массой тела прием моксонидина приводит к снижению массы тела (по данным исследования МЕRSY).
Моксонидин действует органопротективно: уменьшает гипертрофию левого желудочка, улучшает диастолическую функцию сердца, когнитивные функции мозга, снижает микроальбуминурию.
Моксонидин может быть назначен для лечения артериальной гипертензии у больных с метаболическим синдромом или с сахарным диабетом 2-го типа в комбинации с ингибиторами АПФ или блокаторами рецепторов ангиотензина II, блокаторами медленных кальциевых каналов.
Абсолютные противопоказания к назначению агонистов имидазолиновых рецепторов - синдром слабости синусового узла, брадикардия <50 в минуту, хроническая сердечная недостаточность, терминальная стадия хронической болезни почек, острый коронарный синдром.
Прямые ингибиторы ренина
Прямые ингибиторы ренина (алискирен) за счет блокады рениновых рецепторов повышают уровень проренина и ренина, но снижают АПФ, ангиотензин І, ангиотензин ІІ в плазме и, возможно, ангиотензин ІІ в тканях. Алискирен подавляет ренин-ангиотензин-альдостероновую систему в начальной точке ее активации, вызывая значительную блокаду секреции ренина. В клинических исследованиях показаны антигипертензивные, кардиопротективные и нефропротективные свойства препарата.
Алискирен можно применять вместе с тиазидными диуретиками, АК, β-адреноблокаторами. Не следует комбинировать алискирен с ингибиторами АПФ и блокаторами рецепторов ангиотензина II (риск снижения функции почек, гипотензии, гиперкалиемии - по данным исследования ALTITUDE). Препарат назначают в дозе 150-300 мг 1 раз в сутки.
α-Адреноблокаторы
α-Адреноблокаторы (доксазозин, празозин) применяют в лечении артериальной гипертензии, как правило, в составе комбинированной терапии третьим или четвертым препаратом. α-Адреноблокаторы улучшают углеводный и липидный обмены, повышают чувствительность тканей к инсулину, улучшают почечную гемодинамику. Ввиду того, что эти препараты вызывают постуральную гипотензию, их с осторожностью применяют у пациентов с диабетической нейропатией. Важное их свойство - уменьшение симптомов аденомы предстательной железы. Препараты следует назначать на ночь. Дозы: доксазозин 1-16 мг 1 раз в сутки, празозин 1-20 мг 2-3 раза в сутки.
Агонисты α-адренорецепторов центрального действия
К ним относятся клонидин, метилдопа. Основной механизм действия - стимуляция центральных α2-адренорецепторов. Применение препаратов значительно ограничено серьезными побочными действиями (седация, сухость во рту) и синдромом отмены (выражен у клонидина).
Метилдопа применяется при артериальной гипертензии у беременных, клонидин - лишь в случаях тяжелой резистентной гипертензии. Дозы: клонидин 0,075-1,2 мг в сутки в 2-4 приема, метилдопа 250-2000 мг в сутки в 2 приема.
Выбор лекарственных средств
Крупные метаанализы показывают отсутствие клинически значимых различий между разными классами препаратов с точки зрения эффективности снижения АД. Препараты вышеуказанных 5 "базисных" классов показали свою эффективность в крупных клинических исследованиях высокого качества, поэтому рекомендованы к применению в первую очередь.
Тем не менее при выборе антигипертензивной терапии следует руководствоваться механизмом действия препаратов и их дополнительными полезными свойствами. Наиболее предпочтительные препараты при разных клинических ситуациях указаны в табл. 17.
Таблица 17. Препараты, предпочтительные в разных клинических ситуациях
|
Клиническая ситуация |
Препарат |
|
Бессимптомное поражение органов-мишеней |
|
|
Гипертрофия левого желудочка |
Ингибитор АПФ, БМКК, БРА |
|
Бессимптомный атеросклероз |
БМКК, ингибитор АПФ |
|
Микроальбуминурия |
Ингибитор АПФ, БРА |
|
Нарушение функции почек |
Ингибитор АПФ, БРА |
|
Сердечно-сосудистое событие |
|
|
Инсульт в анамнезе |
Любой препарат, эффективно снижающий АД |
|
Инфаркт миокарда в анамнезе |
β-Адреноблокатор, ингибитор АПФ, БРА |
|
Стенокардия |
β-Адреноблокатор, БМКК |
|
Сердечная недостаточность |
Диуретик, β-адреноблокатор, ингибитор АПФ, БРА, антагонисты минералокортикоидных рецепторов |
|
Аневризма аорты |
β-Адреноблокаторы |
|
Фибрилляция предсердий, профилактика приступов |
БРА, ингибитор АПФ, β-адреноблокатор или антагонист минералокортикоидных рецепторов |
|
Фибрилляция предсердий, контроль частоты желудочковых сокращений |
β-Адреноблокаторы, недигидропиридиновый БМКК |
|
Терминальная стадия хронической болезни почек / протеинурия |
Ингибитор АПФ, БРА |
|
Поражение периферических артерий |
Ингибитор АПФ, БМКК |
|
Прочее |
|
|
Изолированная систолическая артериальная гипертензия (пожилой и старческий возраст) |
Диуретик, БМКК |
|
Метаболический синдром |
Ингибитор АПФ, БРА, БМКК, моксонидин |
|
Сахарный диабет |
Ингибитор АПФ, БРА |
|
Беременность |
Метилдопа, β-адреноблокатор, БМКК |
|
Аденома предстательной железы |
Блокаторы α-адренорецепторов |
БМКК - блокаторы медленных кальциевых каналов; БРА - блокатор рецепторов ангиотензина II.
При выборе препаратов важны противопоказания к применению, основные из которых перечислены в табл. 18.
Таблица 18. Противопоказания к применению антигипертензивных препаратов
|
Препарат |
Абсолютное противопоказание |
Относительное противопоказание |
|
Диуретики (тиазидные) |
Подагра |
Метаболический синдром Нарушение толерантности к глюкозе Беременность Гиперкальциемия Гипокалиемия |
|
β-Адреноблокаторы |
Бронхиальная астма Атриовентрикулярная блокада (II или III степени) |
Метаболический синдром Нарушение толерантности к глюкозе Спортсмены и физически активные пациенты Хроническая обструктивная болезнь легких (кроме β-адреноблокаторов с вазодилатирующими свойствами - небиволола и карведилола) |
|
Антагонисты кальция (дигидропиридиновые) |
- |
Тахиаритмия Хроническая сердечная недостаточность (кроме амлодипина и фелодипина) |
|
Антагонисты кальция (верапамил, дилтиазем) |
Атриовентрикулярная блокада (II или III степени, трифасцикулярная блокада) Выраженное снижение систолической функции левого желудочка Хроническая сердечная недостаточность |
- |
|
Ингибиторы АПФ |
Беременность Ангионевротический отек Гиперкалиемия Двусторонний стеноз почечных артерий |
Женщины, способные к деторождению |
|
Блокаторы рецепторов ангиотензина |
Беременность Гиперкалиемия Двусторонний стеноз почечных артерий |
Женщины, способные к деторождению |
|
Антагонисты минералокортикоидных рецепторов |
Острая или тяжелая хроническая почечная недостаточность (расчетная скорость клубочковой фильтрации <30 мл/мин) Гиперкалиемия |
- |
Комбинированная терапия
Количество назначаемых препаратов зависит от исходного уровня АД и сопутствующих заболеваний. Например, при артериальной гипертензии I степени и отсутствии сердечно-сосудистых осложнений возможно достижение целевого АД на фоне монотерапии примерно у 50% больных. При артериальной гипертензии II и III степени, поражении органов-мишеней, ассоциированных клинических состояниях, сахарном диабете и метаболическом синдроме в большинстве случаев может потребоваться комбинация из 2 или 3 препаратов. В настоящее время возможно использование двух стратегий стартовой терапии артериальной гипертензии: монотерапии и низкодозовой комбинированной терапии с последующим увеличением количества и/или доз лекарственного средства при необходимости (рис. 2). Монотерапия на старте лечения может быть выбрана для пациентов с низким или средним риском. Комбинацию 2 препаратов в низких дозах назначают больным с высоким или очень высоким риском сердечно-сосудистых осложнений.
"Правило 20/10": если АД пациента превышает целевое на 20/10 мм рт.ст. (систолическое АД / диастолическое АД), то целесообразно начать антигипертензивную терапию с комбинации из 2 препаратов.
Монотерапия базируется на поиске оптимального для больного препарата; переход на комбинированную терапию целесообразен только в случае отсутствия эффекта последней. Один из недостатков такого подхода -необходимость кропотливого поиска оптимального препарата с титрованием доз и сменой лекарств, что в итоге приводит к уменьшению приверженности пациента лечению.
Низкодозовая комбинированная терапия на старте лечения предусматривает подбор эффективной комбинации препаратов с различными механизмами действия.
При комбинированной терапии в большинстве случаев назначение препаратов с различными механизмами действия позволяет, с одной стороны, добиться целевого АД, а с другой - минимизировать количество побочных эффектов. Комбинированная терапия позволяет также подавить контррегуляторные механизмы повышения АД. Применение фиксированных комбинаций антигипертензивной терапии в одной таблетке повышает приверженность больных лечению.
Пациентам с АД ≥160/100 мм рт. ст., имеющим высокий и очень высокий риск сердечно-сосудистых осложнений, полнодозовая комбинированная терапия может быть назначена на старте лечения. У 15-20% пациентов контроль АД не может быть достигнут при использовании 2 препаратов. В этом случае используется комбинация из 3 лекарственных средств и более. При резистентной артериальной гипертензии (см. далее) используется сочетание из 4 антигипертензивных средств с разными механизмами действия.
К наиболее рациональным комбинациям антигипертензивных препаратов относят (приведены примеры наиболее эффективных фиксированных комбинаций):
- ингибитор АПФ + блокатор медленных кальциевых каналов (верапамил + трандолаприл, лизиноприл + амлодипин, лерканидипин + эналаприл);
- ингибитор АПФ + диуретик (периндоприл +индапамид, фозиноприл + гидрохлоротиазид, эналаприл + гидрохлоротиазид);
- блокатор рецепторов ангиотензина II + диуретик (лозартан + гидрохлоротиазид, валсартан + гидрохлоротиазид);
- блокатор рецепторов ангиотензина II + блокатор медленных кальциевых каналов (амлодипин + валсартан);
- дигидропиридиновый блокатор медленных кальциевых каналов + β-адреноблокатор (метопролол + фелодипин, атенолол + амлодипин, амлодипин + бисопролол);
- блокатор медленных кальциевых каналов + диуретик (есть в составе тройной комбинации амлодипин + периндоприл + индапамид);
- β-адреноблокатор + диуретик.
- В последнем случае следует сделать важную оговорку: безопасной и эффективной считают только нефиксированную комбинацию небиволола или карведиола, или бисопролола, или метопролола сукцината с гидрохлоротиазидом 6,25 мг в сутки или индапамидом.
- Выбор комбинированной терапии также зависит от конкретной клинической ситуации. Основные аспекты выбора рациональной комбинации антигипертензивных средств приведены в табл. 19.
- Таблица 19. Рекомендации по выбору рациональных и возможных комбинаций антигипертензивных препаратов для лечения больных артериальной гипертензией в зависимости от клинической ситуации
|
Поражение органов-мишеней |
|
|
Гипертрофия левого желудочка |
БРА/ИАПФ с ТД или БМКК |
|
Бессимптомный атеросклероз |
БРА/ИАПФ с БМКК |
|
Микроальбуминурия |
БРА/ИАПФ с ТД |
|
Поражение почек |
БРА/ИАПФ с ТД |
|
Сердечно-сосудистые заболевания, цереброваскулярные болезни и хроническая болезнь почек |
|
|
Предшествующий инсульт |
Любые рациональные комбинации антигипертензивных препаратов |
|
Предшествующий инфаркт миокарда |
БАБ/ БМКК с БРА/ИАПФ, БАБ с БМКК |
|
Ишемическая болезнь сердца (стабильная стенокардия) |
БАБ или БМКК с БРА или ИАПФ |
|
Хроническаяй сердечная недостаточность |
БРА/ИАПФ с БАБ и ТД |
|
Хроническая болезнь почек или протеинурия |
БРА/ИАПФ с петлевым диуретиком |
|
Заболевания периферических артерий |
БМКК с БРА/ИАПФ |
|
Особые клинические ситуации |
|
|
Пожилые |
БРА/ИАПФ с АК/ТД |
|
Изолированная систолическая артериальная гипертензия |
БМКК с ТД, БМКК или ТД с БРА/ИАПФ |
|
Метаболический синдром |
БРА/ИАПФ с БМКК /ТД, БРА/ИАПФ с моксонидином |
|
Сахарный диабет |
БРА/ИАПФ с БМКК /ТД |
|
Беременность |
Метилдопа с БМКК (нифедипин) / БАБ (бисопролол, небиволол) |
- БМКК - дигидропиридиновый блокатор медленных кальциевых каналов; БАБ - β-адреноблокатор; БРА - блокатор рецепторов ангиотензина II; ИАПФ - ингибитор ангиотензинпревращающего фермента; ТД - тиазидный диуретик.
- Алгоритм выбора стартовой терапии приведен на рис. 2.
- Рис. 2. Схема выбора стартовой терапии
Резистентная гипертензия
Артериальная гипертензия считается резистентной к лечению, если адекватное изменение образа жизни в сочетании с терапией диуретиком и двумя другими антигипертензивными препаратами разных классов в адекватных дозах (антагонист минералокортикоидных рецепторов в этот список не входит) не позволяет снизить показатели систолического АД и диастолического АД до менее 140 и 90 мм рт.ст. соответственно. Резистентная артериальная гипертензия сопровождается высоким риском сердечно-сосудистых и почечных событий и наблюдается у 5-30% от всех больных артериальной гипертензией.
Резистентная артериальная гипертензия может быть истинной или ложной. Главной причиной ложной резистентной артериальной гипертензии служит отсутствие приверженности пациента назначенной схеме лечения, что встречается на удивление часто.
Истинная резистентная артериальная гипертензия может быть следствием:
- ожирения (гиперсимпатикотония, обусловленная инсулинорезистентностью и гиперинсулинемией);
- злоупотребления алкоголем (даже в виде запоев);
- высокого потребления натрия (что препятствует гипотензивному действию антигипертензивных средств);
- постоянного приема вазопрессоров или веществ, способствующих задержке натрия;
- обструктивного сонного апноэ (сосудосуживающее действие ночной гипоксии, стимуляции хеморецепторов и нарушения сна);
- не диагностированных вторичных форм артериальной гипертензии (первичный гиперальдостеронизм встречается все чаще, атеросклеротические стенозы почечных артерий характерны для старческого возраста);
- поздних необратимых стадий поражения органов-мишеней, особенно в виде нарушения функции почек или уменьшения растяжимости крупных артерий.
В клинической практике обнаружение низкой приверженности лечению может представлять особые трудности, потому что больной может давать информацию, вводящую в заблуждение. Ключом к разгадке может быть невыполнение рекомендаций по изменению образа жизни, а также выражаемое пациентом отрицательное отношение к медицине в целом. Наконец, врач может попробовать отменить все препараты, который больной принимает в настоящее время, и возобновить лечение с более простой схемы, под тщательным медицинским наблюдением. Такой подход также помогает избежать бессмысленного приема неэффективных препаратов. Для проверки влияния антигипертензивных препаратов на АД в условиях строгого наблюдения может потребоваться госпитализация на несколько дней.
Хотя при резистентной артериальной гипертензии можно добиться снижения АД путем дальнейшего увеличения дозы диуретика, большинству пациентов с этим состоянием требуется более 3 препаратов.
Если принято решение об использовании 4-компонентной антигипертензивной терапии, то можно к уже применяемой комбинации блокатор медленных кальциевых каналов + тиазидный диуретик + ингибитор АПФ / блокатор рецепторов ангиотензина II добавить:
- антагонист альдостерона (эплеренон или спиронолактон в небольшой дозе - 25 мг в сутки) с учетом важной роли гиперальдостеронизма в развитии резистентной артериальной гипертензии и феномена "ускользания" секреции альдостерона от раннего эффекта блокаторов ренин-ангиотензиновой системы;
- петлевой диуретик (фуросемид или торасемид), обычно у больных с сопутствующей хронической болезнью почек;
- калийсберегающий диуретик, не относящийся к антагонистам альдостерона (триамтерен или амилорид);
- другой блокатор медленных кальциевых каналов (если ранее был назначен дигидропиридиновый, то добавить недигидропиридиновый, и наоборот);
- препарат центрального действия и/или α-адреноблокатор (доксазозин, особенно у лиц с аденомой предстательной железы);
- нитрат (изосорбида динитрат или изосорбида мононитрат).
Помимо медикаментозных способов лечения резистентной артериальной гипертензии в последнее время активно разрабатываются более инвазивные методики, такие как стимуляция барорецепторов каротидного синуса, симпатическая денервация почек.
Динамическое наблюдение
Задачи динамического наблюдения: поддержание целевых уровней АД, контроль выполнения врачебных рекомендаций по коррекции факторов риска, контроль за соблюдением режима приема антигипертензивных препаратов, оценка состояния органов-мишеней.
- При назначении терапии плановые визиты для оценки переносимости, эффективности и безопасности лечения, а также контроля выполнения врачебных рекомендаций, проводятся с интервалом в 3-4 нед до достижения целевого уровня АД (при отсутствии других причин более частых визитов).
- При недостаточной эффективности терапии может быть заменен ранее назначенный препарат или присоединен другой.
- При отсутствии эффективного снижения АД на фоне двухкомпонентной терапии (в максимально переносимых дозах) возможно присоединение третьего препарата (одним из трех препаратов, как правило, должен быть диуретик) с обязательным последующим контролем эффективности, безопасности и переносимости комбинированной терапии.
- После достижения целевого уровня АД на фоне проводимой терапии последующие визиты для больных с высоким и очень высоким риском, а также для пациентов, получающих только немедикаментозное лечение, и для лиц с низкой приверженностью лечению должны проводиться не реже чем один раз в 3 мес; визиты для пациентов со средним и низким риском, которые регулярно измеряют АД дома, планируются с интервалом в 4-6 мес.
- При резистентной артериальной гипертензии (сохраняющийся уровень АД >140/90 мм рт.ст. на фоне лечения тремя препаратами в максимально переносимых дозах, один из которых диуретик) следует убедиться в отсутствии псевдорезистентности к терапии. В случае истиной резистентности следует направить больного на дополнительное обследование.
- Для повышения приверженности проводимой терапии целесообразно рекомендовать больным проведение самоконтроля АД и ведение дневников с указанием доз принимаемых препаратов и уровня АД.
- При динамическом наблюдении особое внимание должно уделяться показателям АД в ночные (особенно у больных с метаболическим синдромом, сахарным диабетом) и ранние утренние часы (опасность таких осложнений, как инфаркт миокарда, инсульт).
- Лечение пациента с артериальной гипертензией проводится постоянно (пожизненно), так как его отмена сопровождается повышением АД. При стойкой нормализации АД в течение 1 года и соблюдении мер по изменению образа жизни у пациентов с низким и средним риском возможно постепенное уменьшение количества и/или снижение доз принимаемых препаратов. При этом необходимо увеличение частоты визитов к врачу и проведение самоконтроля АД дома, для того, чтобы убедиться в отсутствии повторных повышений АД.