Данный модуль основан на Рекомендациях по лечению артериальной гипертензии ESH/ESC (2013), разработанных Рабочей группой по лечению артериальной гипертензии Европейского общества артериальной гипертензии (European Society of Hypertension, ESH) и Европейского Общества кардиологов (European Society of Cardiology, ESC). Российское кардиологическое общество - ассоциированный член ESC. Согласно мнению европейских кардиологов, поддерживаемому их российскими коллегами, рекомендации ESH/ESC опираются на исследования с более высоким уровнем доказательности, чем Американские рекомендации (JNC 8, 2014).
Последний (четвертый) пересмотр российских рекомендаций по лечению артериальной гипертензии был выпущен в 2010 г. и несколько отличается от текущих европейских рекомендаций.
ОПРЕДЕЛЕНИЕ И ЭТИОЛОГИЯ
Артериальной гипертензией называют синдром повышения артериального давления (АД) при гипертонической болезни и симптоматических артериальных гипертензиях.
Повышенным АД называют:
- среднесуточное АД ≥130/80 мм рт.ст. (по данным суточного мониторирования АД);
- АД ≥135/85 мм рт.ст. (при самостоятельном измерении пациентом в домашних условиях);
- АД ≥140/90 мм рт.ст. (при измерении медицинским работником).
Гипертоническая болезнь (эссенциальная гипертензия) - хронически протекающее заболевание, основное проявление которого - артериальная гипертензия, не связанная с патологическими процессами. Следует отличать ее от симптоматических (вторичных) гипертензий, при которых повышение АД обусловлено известными и нередко устраняемыми причинами. Среди всех лиц с артериальной гипертензией доля пациентов с гипертонической болезнью составляет около 90%; на долю симптоматических артериальных гипертензий суммарно приходится около 10%.
Гипертоническая болезнь - гетерогенное заболевание с разными клинико-патогенетическими вариантами и различными, чаще множественными, механизмами развития.
Наиболее доказанной в развитии гипертонической болезни представляется в настоящее время роль следующих факторов:
- нарушение регуляции тонуса сосудов (постоянное повышение сосудистого сопротивления);
- избыточное поступление натрия;
- задержка натрия почками;
- нарушение работы системы "ренин-ангиотензин-альдостерон" с повышением уровня ренина плазмы;
- повышение симпатической активности;
- дисфункция эндотелия;
- нарушения работы белков-транспортеров клеточной мембраны;
- инсулинорезистентность (гиперинсулинемия);
К основным причинам симптоматических гипертензий относят следующие (табл. 1).
Таблица 1. Основные причины вторичных артериальных гипертензий (по В.И. Подзолкову)
|
Тип |
Подтип |
Заболевания |
|
Почечные (до 50% всех симптоматических) |
Ренопаренхиматозные |
Хронический гломерулонефрит Хронический пиелонефрит Диабетическая нефропатия Поликистоз почек Амилоидоз почек Аномалии развития почечной паренхимы Рентгеноконтрастная нефропатия Злокачественные новообразования почек Ренинпродуцирующая опухоль (ренинома) Синдром Лиддла |
|
Вазоренальные |
Стеноз почечных артерий Фибромускулярная дисплазия почечных артерий Неспецифический аортоартериит Аномалии развития почечных артерий Тромбоз почечных артерий |
|
|
Эндокринные |
Надпочечниковые |
Первичный гиперальдостеронизм Опухоли мозгового вещества Синдром Кушинга |
|
Тиреоидные |
Тиреотоксикоз Гипотиреоз |
|
|
Гипофизарные |
Болезнь Кушинга Акромегалия |
|
|
Гиперпаратиреоз |
- |
|
|
Климактерические |
- |
|
|
Гемодинамические |
- |
Коарктация аорты Васкулиты, в том числе неспецифический аортоартериит (болезнь Такаясу) Диффузные заболевания соединительной ткани Недостаточность аортального клапана |
|
Центрогенные |
- |
Опухоль головного мозга Бульбарный полиомиелит Внутричерепная гипертензия |
|
Ятрогенные |
- |
Пероральные контрацептивы Кортикостероиды Нестероидные противовоспалительные средства Эпоэтин альфа/бета Циклоспорин и такролимус Адреномиметики Пищевые добавки и безрецептурные препараты, содержащие эфедру, лакрицу, горький апельсин |
|
Синдром обструктивного ночного апноэ |
- |
- |
|
Артериальная гипертензия при беременности |
- |
- |
ЭПИДЕМИОЛОГИЯ
"Артериальная гипертензия - наиболее важная из потенциально предотвратимых причин смерти в мире" (Всемирная организация здравоохранения).
Артериальная гипертензия - основной модифицируемый фактор сердечно-сосудистого риска. Длительное повышение АД тесно связано с развитием смертельных и несмертельных инфарктов миокарда и инсультов, а также с ускорением прогрессирования сердечной недостаточности, поражения сосудов периферических артерий, хронических заболеваний почек.
Распространенность артериальной гипертензии в России составляет порядка 40%, при этом 30% лиц с диагностированным заболеванием не принимают регулярной антигипертензивной терапии, около 20% лиц с артериальной гипертензией не знают о ее наличии, лишь немногим более 20% пациентов получают адекватную терапию, которая позволяет поддерживать АД на целевом уровне.
Поскольку величина АД рассматривается как один из элементов системы стратификации общего сердечно-сосудистого риска, у пациента с артериальной гипертензией следует всегда оценивать такой риск и вносить его в диагноз. Общий сердечно-сосудистый риск зависит от величины АД, наличия или отсутствия сопутствующих факторов риска, поражения органов-мишеней и ассоциированных клинических состояний.
ОЦЕНКА СЕРДЕЧНО-СОСУДИСТОГО РИСКА
В России используют 2 основные системы оценки риска смерти от сердечно-сосудистых заболеваний - SCORE (Systematic COronary Risk Evaluation, методика вычисления сердечно-сосудистого риска) и модифицированную Фремингемскую.
Модель SCORE помогает оценить риск сердечно-сосудистой смерти в течение 10 лет у больных, не имеющих доказанной ишемической болезни сердца или других заболеваний, ассоциированных с атеросклерозом (рис. 1). Применяется у лиц старше 40 лет, в основном для экспресс-оценки риска. Учитываются пол, возраст, статус курения, величина АД и общего холестерина. Для РФ по системе SCORE низкому риску соответствует вероятность смерти в течение ближайших 10 лет менее 1%, среднему риску - 1-4%, высокому - 5-9% и очень высокому риску - 10% и более.
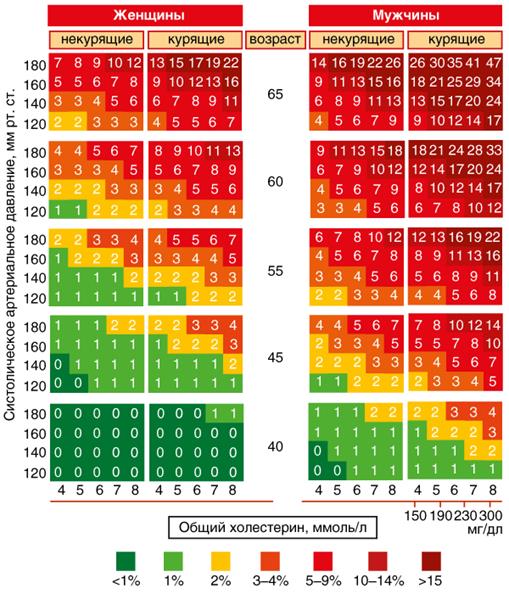
Рис. 1. Шкала оценки сердечно-сосудистого риска SCORE
Фремингемская шкала отличается учетом собственно факторов риска, поражения органов-мишеней, сахарного диабета, метаболического синдрома и ассоциированных клинических состояний. Она имеет большое значение при выборе тактики лечения больных (стартовая терапия артериальной гипертензии, определение целевого уровня АД и конечных целей лечения, необходимость назначения комбинированной терапии, потребность в статинах и других препаратах), которая зависит от начального уровня общего сердечно-сосудистого риска. По этой системе стратификации риск сердечно-сосудистых осложнений определяется после завершения полного обследования пациента. Низкому риску соответствует вероятность развития сердечно-сосудистых осложнений и смерти от них в течение ближайших 10 лет менее 15%, среднему риску - 15-20%, высокому - 20-30% и очень высокому риску - более 30%.
Современная трактовка понятий компонентов сердечно-сосудистого риска соответственно Фремингемской модели приведена в табл. 2, а стратификация пациентов согласно этой модели - в табл. 3.
Таблица 2. Компоненты системы оценки сердечно-сосудистого риска при артериальной гипертензии
|
Факторы риска |
|
Мужской пол |
|
Возраст (≥55 лет у мужчин, ≥65 лет у женщин) |
|
Курение |
|
Дислипидемия |
|
Общий холестерин >4,9 ммоль/л (1,9 г/л) и/или |
|
|
|
|
Глюкоза плазмы натощак 5,6-6,9 ммоль/л (0,102-0,125 г/л) |
|
Нарушение толерантности к глюкозе |
|
Ожирение (индекс массы тела ≥30 кг/м2) |
|
Абдоминальное ожирение (окружность талии: ≥102 см у мужчин, ≥88 см у женщин) (для лиц европейской расы) |
|
Семейный анамнез ранних сердечно-сосудистых заболеваний (<55 лет у мужчин, <65 лет у женщин) |
|
Поражение органов-мишеней |
|
Пульсовое давление (у лиц пожилого и старческого возраста) ≥60 мм рт.ст. |
|
Электрокардиографические признаки гипертрофии левого желудочка (индекс Соколова-Лайона >3,5 мВ, RaVL >1,1 мВ; индекс Корнелла >244 мВ×мс) или |
|
|
Утолщение стенки сонных артерий (комплекс интима-медиа >0,9 мм) или бляшка |
|
Скорость каротидно-феморальной пульсовой волны >10 м/с |
|
Лодыжечно-плечевой индекс <0,9 |
|
Хроническая болезнь почек с расчетной скоростью клубочковой фильтрации 30-60 мл в минуту на 1,73 м2 |
|
Микроальбуминурия (30-300 мг в сутки) или соотношение альбумина к креатинину 30-300 мг/г (3,4-34 мг/ммоль) (предпочтительно в утренней порции мочи) |
|
Метаболический синдром (основной + 2 дополнительных критерия) |
|
Основной критерий - абдоминальное ожирение (объем талии >94 см для мужчин и >80 см для женщин) |
|
Дополнительные критерии: АД ≥130/85 мм рт.ст., холестерин липопротеинов низкой плотности >3,0 ммоль/л, холестерин липопротеинов высокой плотности <1,0 ммоль/л для мужчин или <1,2 ммоль/л для женщин, триглицериды >1,7 ммоль/л, гипергликемия натощак ≥6,1 ммоль/л, нарушение толерантности к глюкозе: глюкоза плазмы через 2 ч после приема 75 г глюкозы ≥7,8 и ≤11,1 ммоль/л |
|
Сахарный диабет |
|
Глюкоза плазмы натощак ≥7,0 ммоль/л (1,26 г/л) при двух измерениях подряд и/или |
|
|
|
Ассоциированные клинические состояния |
|
Цереброваскулярная болезнь: ишемический инсульт, кровоизлияние в мозг, транзиторная ишемическая атака |
|
Ишемическая болезнь сердца: инфаркт миокарда, стенокардия, коронарная реваскуляризация методом чрескожной реваскуляризации или аортокоронарного шунтирования |
|
Сердечная недостаточность, в том числе с сохранной фракцией выброса |
|
Клинически манифестное поражение периферических артерий |
|
Хроническая болезнь почек с расчетной скоростью клубочковой фильтрации <30 мл/мин на 1,73 м2; протеинурия (>300 мг в сутки) |
|
Тяжелая ретинопатия: кровоизлияния или экссудаты, отек соска зрительного нерва |
Таблица 3. Стратификация сердечно-сосудистого риска у больных артериальной гипертензией (Фремингемская шкала в модификации Европейского общества кардиологов)
|
Другие факторы риска, бессимптомное поражение органов-мишеней или ассоциированные заболевания |
Артериальное давление, мм рт.ст. |
|||
|
высокое нормальное САД до 130 или ДАД 85-89 |
АГ I степени САД 140-159 или ДАД 90-99 |
АГ II степени САД 160-179 или ДАД 100-109 |
АГ III степени САД ≥180 или ДАД ≥110 |
|
|
Других факторов риска нет |
- |
Низкий риск |
Средний риск |
Высокий риск |
|
1-2 фактора риска |
Низкий риск |
Средний риск |
Средний и высокий риск |
Высокий риск |
|
3 и более факторов риска |
Низкий и средний риск |
Средний и высокий риск |
Высокий риск |
Высокий риск |
|
Поражение органов-мишеней, хроническая болезнь почек III стадии или диабет |
Средний и высокий риск |
Высокий риск |
Высокий риск |
Высокий и очень высокий риск |
|
Клинически манифестные сердечно-сосудистые заболевания, хроническая болезнь почек ≥IV стадии или диабет с поражением органов-мишеней или факторами риска |
Очень высокий риск |
Очень высокий риск |
Очень высокий риск |
Очень высокий риск |
АГ - артериальная гипертензия, ДАД - диастолическое артериальное давление, САД - систолическое артериальное давление
Таким образом, при оценке пациентов с артериальной гипертензией следует сразу выделить группы больных с высоким и очень высоким сердечно-сосудистым риском, которым показана медикаментозная терапия. Среди них лица хотя бы с одним из нижеперечисленных факторов.
-
Систолическое АД ≥180 мм рт.ст. и/или диастолическое АД ≥110 мм рт.ст.
-
Систолическое АД >160 мм рт.ст. при низком диастолическом АД (<70 мм рт.ст.).
-
Сахарный диабет.
-
Метаболический синдром.
-
≥3 факторов риска.
-
Поражение органов мишеней:
-
гипертрофия левого желудочка, по данным электрокардиографии (ЭКГ) или эхокардиографии;
-
ультразвуковые признаки утолщения стенки сонной артерии (толщина интима-медиа >0,9 мм или атеросклеротическая бляшка) - увеличение жесткости стенки артерий;
-
умеренное повышение сывороточного креатинина;
-
уменьшение скорости клубочковой фильтрации или клиренса креатинина;
-
микроальбуминурия или протеинурия.
-
-
Ассоциированные клинические состояния.
КЛАССИФИКАЦИЯ
Артериальную гипертензию принято классифицировать по степеням (табл. 4) и (традиционно в России) стадиям (табл. 5). Кроме того, при формулировке диагноза обязательно должен быть указан риск сердечно-сосудистых осложнений (табл. 3).
Таблица 4. Классификация артериального давления по степеням
|
Категории артериального давления |
САД |
- |
ДАД |
|
Оптимальное |
<120 |
и |
<80 |
|
Нормальное |
120-129 |
и/или |
80-84 |
|
Высокое нормальное |
130-139 |
и/или |
85-89 |
|
Артериальная гипертензия I степени |
140-159 |
и/или |
90-99 |
|
Артериальная гипертензия II степени |
160-179 |
и/или |
100-109 |
|
Артериальная гипертензия III степени |
>180 |
и/или |
>110 |
|
Изолированная систолическая артериальная гипертензия |
>140 |
и |
<90 |
Категория артериального давления определяется по наивысшему значению, неважно, систолическому или диастолическому. Изолированной систолической артериальной гипертензии следует присваивать степень I, II или III в зависимости от того, в какой из указанных диапазонов попадают значения систолического АД.
Таблица 5. Классификация гипертонической болезни по стадиям (применяется традиционно в России)
|
Стадия гипертонической болезни |
Критерий |
|
I |
Отсутствие поражения органов-мишеней |
|
II |
Наличие поражения органов-мишеней |
|
III |
Наличие ассоциированных клинических состояний |
К отдельным, "особым", формам артериальной гипертензии относят артериальную гипертензию "белого халата" ("офисная гипертензия", изолированная клиническая артериальная гипертензия), "маскированную" артериальную гипертензию (изолированная амбулаторная артериальная гипертензия) и изолированную систолическую артериальную гипертензию.
"Артериальная гипертензия белого халата" диагностируется, если АД, измеренное в кабинете врача, составляет ≥140/90 мм рт.ст. не менее чем в 3 случаях при нормальных значениях АД дома и по данным суточного мониторирования АД. "Артериальная гипертензия белого халата" чаще встречается у лиц пожилого возраста и у женщин. Сердечно-сосудистый риск у таких пациентов ниже, чем у больных с постоянной артериальной гипертензией, но выше, чем у нормотензивных лиц. Таким пациентам рекомендуют изменение образа жизни, а при высоком сердечно-сосудистом риске и/или поражении органов-мишеней - медикаментозную терапию.
При "маскированной" артериальной гипертензии, наоборот, при измерении АД в медицинском учреждении выявляются нормальные величины АД, но результаты самоконтроля АД и/или суточного мониторирования АД указывают на наличие артериальной гипертензии. Информации о маскированной артериальной гипертензии пока мало, но известно, что она выявляется примерно у 12-15% лиц в общей популяции. У этих пациентов по сравнению с нормотониками чаще выявляются факторы риска, поражение органов-мишеней, а риск сердечно-сосудистых осложнений практически такой же, как у пациентов с артериальной гипертензией.
Изолированную систолическую артериальную гипертензию многие кардиологи считают отдельным состоянием, обусловленным повышением жесткости стенки артерий в пожилом возрасте. При изолированной систолической артериальной гипертензии увеличено систолическое АД и снижено диастолическое. Высокое систолическое АД - важный фактор развития гипертрофии левого желудочка сердца, а низкое диастолическое АД способствует ухудшению коронарного кровотока. У пожилых лиц изолированная систолическая артериальная гипертензия - наиболее частая форма артериальной гипертензии (до 80-90% всех случаев артериальной гипертензии), она сопровождается более выраженным увеличением сердечно-сосудистого риска, чем систоло-диастолическая артериальная гипертензия (при сравнимых величинах систолического АД).
Более того, низкий уровень диастолического АД (60-70 мм рт.ст. и ниже) ассоциирован с дополнительным повышением риска.
ФОРМУЛИРОВКА ДИАГНОЗА
Согласно Российским рекомендациям по диагностике и лечению артериальной гипертензии (4-й пересмотр, 2010) вначале следует указать характер артериальной гипертензии (первичный или вторичный), затем - стадию, степень (при впервые диагностированной артериальной гипертензии) или достигнутую степень (на фоне терапии), факторы сердечно-сосудистого риска и его уровень.
При отсутствии ассоциированных клинических состояний термин "гипертоническая болезнь" в силу своей высокой прогностической значимости закономерно занимает первую позицию в структуре диагноза. При наличии ассоциированных клинических состояний, сопровождаемых высокой степенью нарушения функции или протекающих в острой форме (например, острый коронарный синдром), гипертоническая болезнь в структуре диагноза сердечно-сосудистой патологии может занимать не первую позицию.
При вторичных формах артериальной гипертензии последняя, как правило, занимает не первое место в структуре диагноза.
Примеры формулировки диагностических заключений.
-
Гипертоническая болезнь I стадии. Степень артериальной гипертензии II. Дислипидемия. Риск 2 (средний).
-
Гипертоническая болезнь II стадии. Достигнутая степень артериальной гипертензии III. Дилатация левого предсердия. Гипертрофия левого желудочка. Риск 4 (очень высокий).
-
Гипертоническая болезнь III стадии. Степень артериальной гипертензии II. Ишемическая болезнь сердца. Стенокардия напряжения II функционального класса. Риск 4 (очень высокий).
-
Гипертоническая болезнь II стадии. Достигнутая степень артериальной гипертензии II. Атеросклероз аорты, сонных артерий. Риск 3 (высокий).
-
Гипертоническая болезнь III стадии. Достигнутая степень артериальной гипертензии I. Облитерирующий атеросклероз сосудов нижних конечностей. Перемежающаяся хромота. Риск 4 (очень высокий).
-
Гипертоническая болезнь I стадии. Степень артериальной гипертензии I. Сахарный диабет типа 2. Риск 3 (высокий).
-
Ишемическая болезнь сердца. Стенокардия напряжения III функционального класса. Постинфарктный (крупноочаговый) и атеросклеротический кардиосклероз. Гипертоническая болезнь III стадии. Достигнутая степень артериальной гипертензии I. Риск 4 (очень высокий).
-
Гипертоническая болезнь II стадии. Степень артериальной гипертензии III. Дислипидемия. Гипертрофия левого желудочка. Ожирение II степени. Нарушение толерантности к глюкозе. Риск 4 (очень высокий).
-
Феохромоцитома правого надпочечника. Степень артериальной гипертензии III. Гипертрофия левого желудочка. Риск 4 (очень высокий).
ДИАГНОСТИКА
Диагностика артериальной гипертензии и последующее обследование включают следующие этапы:
-
повторные измерения АД;
-
выяснение жалоб и сбор анамнеза;
-
физикальное обследование;
-
лабораторно-инструментальные методы исследования: более простые на I этапе и более сложные на II этапе обследования.
Задачи диагностики:
-
определение стабильности повышения АД и степени тяжести артериальной гипертензии;
-
оценка общего сердечно-сосудистого риска и выявление других факторов риска сердечно-сосудистых заболеваний, диагностика поражения органов-мишеней и ассоциированных клинических состояний, других заболеваний (сахарный диабет, фибрилляция предсердий, нарушения когнитивной функции, частые падения, шаткость при ходьбе и т.д.), которые могут повлиять на выбор лечебной тактики, прогноз и эффективность лечения;
-
исключение вторичной (симптоматической) артериальной гипертензии или идентификация ее формы.
Измерение артериального давления
Измерение АД проводит врач или медицинская сестра в амбулаторных условиях (офисное АД) или в стационаре (клиническое АД). АД также может регистрироваться самим пациентом или родственниками в домашних условиях - самоконтроль АД. Суточное мониторирование АД выполняют медицинские работники амбулаторно или в условиях стационара. Клиническое измерение АД имеет наибольшую доказательную базу для обоснования классификации уровней АД, прогноза рисков, оценки эффективности терапии.
Точность измерения АД и, соответственно, гарантия правильной диагностики артериальной гипертензии, определения степени ее тяжести зависят от соблюдения правил по его измерению.
Положение пациента
Пациент сидит в удобной позе; рука на столе на уровне сердца; манжета накладывается на плечо, ее нижний край - на 2 см выше локтевого сгиба.
Условия измерения артериального давления
-
исключается употребление кофе и крепкого чая в течение 1 ч перед исследованием;
-
не рекомендуется курить в течение 30 мин до измерения АД;
-
отменяется прием симпатомиметиков, включая назальные и глазные капли;
-
АД измеряется в покое после 5-минутного отдыха; в случае если процедуре измерения АД предшествовала значительная физическая или эмоциональная нагрузка, период отдыха следует продлить до 15-30 мин.
Оснащение
Размер манжеты должен соответствовать размеру руки: резиновая раздуваемая часть манжеты должна охватывать не менее 80% окружности плеча; для взрослых лиц применяется манжета шириной 12-13 см и длиной 30-35 см (средний размер); необходимо иметь большую и маленькую манжеты для полных и худых рук соответственно.
Кратность измерения
-
Для оценки величины АД на каждой руке следует выполнить не менее двух измерений с интервалом не менее минуты.
-
При разнице >5 мм рт.ст. производят одно дополнительное измерение.
-
За конечное (регистрируемое) значение принимается среднее из двух последних измерений.
-
Для диагностики артериальной гипертензии при небольшом повышении АД повторное измерение (2-3 раза) проводится через несколько месяцев.
-
При выраженном повышении АД и поражении органов-мишеней, высоком и очень высоком риске сердечно-сосудистых осложнений повторные измерения АД проводятся через несколько дней.
Техника измерения
-
Быстро накачать воздух в манжету до величины давления, на 20 мм рт.ст. превышающего систолическое АД (по исчезновению пульса).
-
Снижать давление в манжете со скоростью примерно 2 мм рт.ст. в секунду.
-
Величина давления, при котором появляется первый тон, соответствует систолическому АД (1-я фаза тонов Короткова).
-
Величина давления, при котором происходит исчезновение тонов (5-я фаза тонов Короткова), соответствует диастолическому АД; у детей, подростков и молодых людей сразу после физической нагрузки, у беременных следует ориентироваться на 4-ю фазу тонов (резкое их ослабление).
-
Если тоны очень слабы, то следует поднять руку и выполнить несколько сжимающих движений кистью, затем измерение повторить, при этом не следует сильно сдавливать артерию мембраной фонендоскопа.
-
При первичном осмотре пациента следует измерить давление на обеих руках; в дальнейшем измерения проводят на той руке, где АД выше.
-
У больных старше 65 лет при сахарном диабете и у лиц, получающих антигипертензивную терапию, следует также измерить АД через 2 мин пребывания в положении стоя для диагностики ортостатической гипотензии.
-
Целесообразно также измерять АД на ногах, особенно у больных моложе 30 лет; измерение проводится с помощью широкой манжеты (той же, что и у лиц с ожирением); фонендоскоп располагается в подколенной ямке; для выявления окклюзирующих поражений артерий и оценки лодыжечно-плечевого индекса измеряют систолическое АД с помощью манжеты, расположенной на лодыжке и/или ультразвуковым методом.
-
Частота сердечных сокращений (ЧСС) подсчитывается по пульсу на лучевой артерии (минимум за 30 с) после второго измерения АД в положении сидя.
Измерение артериального давления в домашних условиях (самоконтроль артериального давления)
Показатели АД, полученные в домашних условиях, важны при диагностике артериальной гипертензии и контроле эффективности лечения. Артериальную гипертензию можно диагностировать, когда АД при измерении в домашних условиях превышает 130/80 мм рт.ст. Для самоконтроля АД можно использовать как традиционные стрелочные тонометры, так и более популярные в последнее время автоматические и полуавтоматические приборы. Измерениям, полученным с помощью приборов, измеряющих АД на запястье или пальцах кисти, доверять не следует из-за их низкой точности.
Величины АД, полученные при самоконтроле АД, позволяют получать дополнительную информацию о прогнозе сердечно-сосудистых осложнений. Самоконтроль АД показан при подозрении на гипертензию "белого халата", при необходимости длительного контроля АД на фоне медикаментозного лечения, при артериальной гипертензии, резистентной к лечению. Самоконтроль АД может применяться при диагностике и лечении артериальной гипертензии у беременных, у пациентов с сахарным диабетом, у пожилых лиц. Самоконтроль АД в силу своей простоты способствует увеличению приверженности пациентов лечению. Тем не менее есть ситуации, когда самоконтроль АД лучше не применять. К ним относятся:
-
отсутствие манжеты подходящего размера при слишком большой окружности плеча;
-
выраженная нерегулярность пульса (нередко при фибрилляции предсердий у пожилых);
-
очень выраженное повышение жесткости стенки сосудов (применяемый в большинстве электронных аппаратов осциллометрический метод может давать искаженные результаты);
-
невозможность выполнения рекомендаций (например, вследствие когнитивных нарушений);
-
при усилении тревожности больного на фоне неоднократных измерений АД, что обусловливает частую и нерациональную смену применяемых препаратов.
Суточное мониторирование артериального давления
Дает информацию об АД в течение "повседневной" дневной активности и в ночные часы, более тесно связано с изменениями в органах-мишенях; более точно оценивает антигипертензивный эффект терапии, так как позволяет уменьшить эффект "белого халата" и плацебо. Суточное мониторирование АД предоставляет важную информацию о состоянии механизмов сердечно-сосудистой регуляции: определяет суточный ритм АД, ночную гипотензию и гипертензию (dippers и non-dippers), динамику АД во времени и равномерность антигипертензивного эффекта препаратов.
Основные показания к суточному мониторированию АД:
-
повышенная лабильность АД при повторных измерениях, визитах или по данным самоконтроля;
-
высокие значения клинического АД у пациентов с малым числом факторов риска и отсутствием характерных для артериальной гипертензии изменений органов-мишеней;
-
нормальные значения клинического АД у пациентов с большим числом факторов риска и/или наличием характерных для артериальной гипертензии изменений органов-мишеней;
-
большие отличия в величине АД на приеме и по данным самоконтроля;
-
резистентность к терапии;
-
эпизоды гипотензии, особенно у пожилых пациентов и больных сахарным диабетом;
-
артериальной гипертензии у беременных и подозрение на преэклампсию.
Сбор анамнеза
Основные аспекты, на которые следует обратить внимание, перечислены в табл. 6.
Таблица 6. Сбор анамнеза при артериальной гипертензии
|
1. Длительность и прежние значения повышенного АД, включая домашние |
|
2. Вторичная гипертензия |
|
|
|
|
|
|
|
3. Факторы риска |
|
|
|
|
|
|
|
|
4. Анамнез и симптомы поражения органов-мишеней и сердечно-сосудистых заболеваний |
|
|
|
|
|
|
5. Лечение артериальной гипертензии |
|
|
|
|
Физикальное обследование
Физикальное обследование больного артериальной гипертензией направлено на выявление факторов риска, признаков вторичного характера артериальной гипертензии и органных поражений. Измеряют рост, массу тела с вычислением индекса массы тела в кг/м2 и окружность талии. Данные физикального обследования, указывающие на вторичный характер артериальной гипертензии и органные поражения, представлены в табл. 7.
Таблица 7. Физикальное обследование при артериальной гипертензии
|
1. Симптомы, позволяющие предполагать вторичную артериальную гипертензию |
|
|
|
|
|
|
|
|
2. Признаки поражения органов-мишеней |
|
|
|
|
|
|
3. Признаки ожирения |
|
|
Лабораторное и инструментальное обследование
При обследовании больного артериальной гипертензией необходимо идти от простых методов исследования к более сложным (табл. 8). На первом этапе выполняют рутинные исследования, обязательные для каждого больного в плане диагностики артериальной гипертензии. Если на этом этапе у врача отсутствуют основания подозревать вторичный характер артериальной гипертензии, и полученных данных достаточно для четкого определения группы риска пациента и, соответственно, тактики лечения, то на этом обследование может быть закончено. На втором этапе рекомендуются дополнительные исследования для уточнения формы вторичной артериальной гипертензии, оценки факторов риска, поражения органов-мишеней и ассоциированных клинических состояний. Профильные специалисты по показаниям проводят углубленное обследование пациента, когда требуется подтвердить вторичный характер артериальной гипертензии и оценить состояние больных при ее осложненном течении.
Таблица 8. Лабораторные и инструментальные методы обследования
|
1. Стандартные исследования |
|
|
|
|
|
|
|
|
|
2. Дополнительные методы обследования с учетом анамнеза, данных физикального обследования и результатов стандартных лабораторных анализов |
|
|
|
|
|
|
|
|
|
|
|
|
3. Расширенное обследование (обычно проводится соответствующими специалистами) |
|
|
Исследование состояния органов-мишеней
Такое исследование имеет большое значение, поскольку позволяет не только определить риск развития сердечно-сосудистых осложнений, но и проследить за состоянием больных в динамике, оценить эффективность и безопасность антигипертензивной терапии. Для выявления поражения органов-мишеней используют дополнительные методы исследования сердца, магистральных артерий, почек, головного мозга. Выполнение этих исследований показано, если они могут повлиять на оценку уровня риска и тактику ведения пациента.
Сердце - выполняются ЭКГ и эхокардиография. ЭКГ используют для диагностики гипертрофии левого желудочка, ишемии, нарушений ритма и проводимости, расширения левого предсердия.
Наиболее специфичные (но не чувствительные) ЭКГ-критерии гипертрофии левого желудочка:
-
индекс Соколова-Лайона (SV1+RV5>35 мм);
-
модифицированный индекс Соколова-Лайона (в грудных отведениях самый большой зубец S + самый большой зубец R >35 мм);
-
RaVL >11 мм;
-
корнельское произведение: (RaVL+SV5) мм × QRS мс >2440 мм×мс;
-
корнельский показатель (RaVL+SV3) ≥20 мм для женщин, (RaVL+SV3) ≥28 мм для мужчин.
Для повышения чувствительности выявления гипертрофии левого желудочка следует рассчитывать индекс массы миокарда левого желудочка (ИММЛЖ) с помощью эхокардиографии [3]. Верхнее значение нормы для этого показателя составляет 115 г/м2 для мужчин и 95 г/м2 для женщин.
|
Формула для оценки ИММЛЖ (г/м2) по показателям стандартной эхокардиографии: ИММЛЖ =M/S, где M - масса миокарда левого желудочка (ММЛЖ), г; S - площадь поверхности тела, м2 |
|
M=1,04×[(Tмж+Tзс+L)3-L3]-13,6, где Tмж - толщина межжелудочковой перегородки в диастолу (ТМЖП), см; Tзс - толщина задней стенки левого желудочка в диастолу (ТЗС), см; L - конечно-диастолический размер левого желудочка (КДР), см (формула Р. Деверу) |
|
S=0,007184×m0,425h0,725, где m - масса тела, кг; h - рост, см (формула Дюбуа и Дюбуа) |
По соотношению толщины задней стенки левого желудочка (ТЗСЛЖ) и его радиуса (РЛЖ), а также с учетом величины ИММЛЖ можно определить тип ремоделирования левого желудочка (табл. 9). Прогностически наименее благоприятна концентрическая гипертрофия левого желудочка.
Таблица 9. Определение типа ремоделирования левого желудочка
|
ТЗСЛЖ/РЛЖ |
ИММЛЖ |
Тип гипертрофии |
|
>0,42 |
Увеличен |
Концентрическая |
|
>0,42 |
Норма |
Концентрическое ремоделирование |
|
<0,42 |
Увеличен |
Эксцентрическая |
Сосуды. Для диагностики поражения магистральных артериальных сосудов при артериальной гипертензии проводят УЗИ общей сонной артерии, что позволяет выявить признаки ремоделирования (гипертрофии) ее стенки по увеличению толщины комплекса интима-медиа >0,9 мм. Толщина интима-медиа >1,5 мм, или локальное утолщение на 0,5 мм или на 50% относительно соседних участков в области бифуркации или внутренней сонной артерии, расценивается как признак ее атеросклеротического поражения.
С помощью допплерографии на сосудах лодыжки и плеча или измерения на них АД можно рассчитать лодыжечно-плечевой индекс. Снижение его величины менее 0,9 свидетельствует об облитерирующем поражении артерий нижних конечностей и может расцениваться как косвенный признак выраженного атеросклероза.
Существует высокая степень корреляции между вероятностью развития сердечно-сосудистых осложнений и жесткостью крупных артерий эластического типа, оцениваемой по величине скорости распространения пульсовой волны на участке между сонной и бедренной артериями. Наибольшая вероятность осложнений наблюдается при повышении скорости пульсовой волны более 12 м/с.
Почки. Для диагностики патологии почек и уточнения их функционального состояния исследуют уровень креатинина в сыворотке крови и экскрецию белка с мочой. Обязательно рассчитывают клиренс креатинина по формуле Кокрофта-Голта или скорость клубочковой фильтрации по MDRD-формуле (более точный метод) или формуле CKD-EPI (Chronic Kidney Desease Epidemiology Collaboration, Коллаборация по вопросам эпидемиологии хронических болезней почек) [4]. Клиренс креатинина ниже 60 мл/мин, или скорость клубочковой фильтрации <60 мл/мин на 1,73 м2, свидетельствует о начальных изменениях функции почек (ранняя стадия хронической болезни почек) даже при нормальном уровне креатинина в крови. Исследование мочи на альбумин с помощью тест-полосок проводят всем пациентам. При отрицательном результате рекомендуется использование специальных методов для выявления микроальбуминурии (30-300 мг в сутки). Микроальбуминурия подтверждает наличие у пациента нефропатии - важного предиктора сердечно-сосудистых осложнений. Показано определение концентрации мочевой кислоты в крови, так как гиперурикемия часто наблюдается при нелеченой артериальной гипертензии, особенно в рамках метаболического синдрома, и может коррелировать с нефроангиосклерозом.
Глаза. Исследование сосудов глазного дна целесообразно у молодых пациентов и больных с тяжелой артериальной гипертензией. Небольшие изменения сосудов сетчатки часто неспецифичны. Выраженные изменения (кровоизлияния, экссудаты и отек соска зрительного нерва) у больных с тяжелой артериальной гипертензией ассоциируются с повышенным сердечно-сосудистым риском.
Головной мозг. Пожилым пациентам с артериальной гипертензией для выявления снижения когнитивных функций нередко проводят тесты с использованием специальных опросников. При выявлении когнитивной дисфункции целесообразно проведение КТ или МРТ, которые позволяют уточнить наличие, характер и локализацию патологических изменений, выявить зоны лейкоареоза и бессимптомно перенесенные инсульты. Эти методы высокоинформативны, но дорогостоящи и не всегда доступны.
Исключение вторичного характера артериальной гипертензии
Данный вопрос имеет большое значение как для кардиологов, так и для врачей первичного звена. При адекватной диагностике и лечении больных с вторичными формами артериальной гипертензии можно полностью ее излечить или, по крайней мере, добиться улучшения контроля АД и снижения сердечно-сосудистого риска. По этой причине в качестве разумной меры предосторожности всем больным нужно проводить простой скрининг на вторичные формы артериальной гипертензии. Этот скрининг включает сбор клинического анамнеза, физикальное обследование (см. ранее) и стандартные лабораторные тесты, которые приведены в табл. 10.
Таблица 10. Клинические проявления и диагностика вторичной гипертензии
|
Причины |
Клинические проявления |
Диагностика |
|||
|
анамнез |
физикальное обследование |
лабораторное и инструментальное обследование |
обследование первой линии |
подтверждающие методы обследования |
|
|
Частые причины |
|||||
|
Паренхима- тозные заболевания почек |
Инфекции или обструкция мочевых путей, гематурия, злоупотребление обезболивающими, семейная отягощенность по поликистозу почек |
Образования брюшной полости (при поликистозе почек) |
Белок, эритроциты или лейкоциты в моче, снижение скорости клубочковой фильтрации |
УЗИ почек |
Подробное обследование по поводу заболевания почек |
|
Стеноз почечной артерии |
Фибромускулярная дисплазия: раннее начало артериальной гипертензии, особенно у женщин. Атеросклероти- ческий стеноз: внезапное начало артериальной гипертензии, ухудшение или нарастающие проблемы с контролем АД, внезапный отек легких |
Шум в проекции почечной артерии |
Разница длины почек >1,5 см (УЗИ почек), быстрое ухудшение функции почек (спонтанное или при назначении ингибиторов ренин-ангиотензин-альдостероновой системы |
Дуплексная допплеровская ультрасонография почек |
Магнитно-резонансная ангиография, мультиспиральная КТ, внутриарте- риальная цифровая субтракционная ангиография |
|
Первичный гиперальдосте- ронизм |
Мышечная слабость, семейная отягощенность по ранней артериальной гипертензии и цереброваску- лярным событиям в возрасте до 40 лет |
Нарушения сердечного ритма (при тяжелой гипокалиемии) |
Гипокалиемия (спонтанная или индуцированная приемом диуретиков), случайное обнаружение образования в надпочечнике |
Отношение альдостерона к ренину в стандартизован- ных условиях (коррекция гипокалиемии и отмена препаратов, влияющих на ренин-ангиотензин-альдостероновую систему |
Подтверждающие пробы (с пероральной нагрузкой натрием, с инфузией изотонического раствора натрия хлорида, с подавлением флудрокортизоном, проба с каптоприлом); КТ надпочечников, селективный забор крови из вен надпочечников |
|
Редкие причины |
|||||
|
Феохромоцитома |
Пароксизмальная артериальная гипертензия или кризы на фоне постоянной артериальной гипертензии; головная боль, потливость, сердцебиение, бледность; семейный анамнез, отягощенный по феохромоцитоме |
Кожные проявления нейрофиброматоза (пятна цвета "кофе с молоком", нейрофибромы) |
Случайное обнаружение образования в надпочечнике (или, в некоторых случаях, вне надпочечников) |
Определение фракции метанефринов в моче или свободных метанефринов в плазме |
КТ или МРТ брюшной полости и таза; сцинтиграфия с йобенгуаном (123I-мета-йодобензил- гуанидином); генетический скрининг на патологические мутации |
|
Синдром Кушинга |
Быстрая прибавка массы тела, полиурия, полидипсия, психические нарушения |
Характерный внешний вид (центральное ожирение, "климактерический горбик", стрии, гирсутизм) |
Гипергликемия |
Суточная экскреция кортизола с мочой |
Пробы с дексаметазоном |