К антиаритмическим средствам относят ЛС, способные подавлять аритмии сердца, воздействуя на основные аритмогенные патофизиологические механизмы. Главные механизмы развития наиболее важных аритмий — аномальный автоматизм, триггернаяактивность и повторный вход возбуждения (re-entry) — связаны с очаговыми или распространенными изменениями сердечного потенциала действия.
КЛАССИФИКАЦИЯ
В настоящее время наиболее распространена классификация антиаритмических ЛС, предложенная более чем 30 лет назад Вауганом с Вильямсом, и дополненная Б. Сингхом и Д. Харрисоном. В этой классификации препараты разделены на группы в соответствии с их основным механизмом действия.
Классификация антиаритмических лекарственных средств
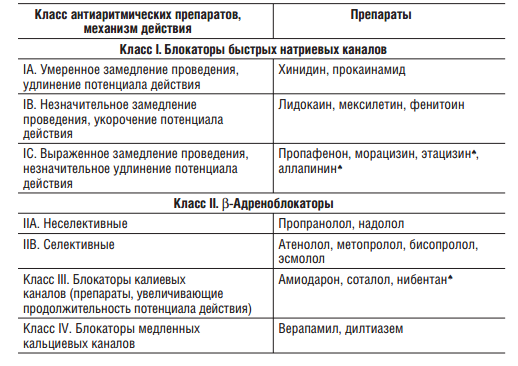
Многие антиаритмические ЛС оказывают смешанное действие на сердечные клетки. Кроме того, некоторые препараты, обладающие антиаритмическими свойствами, имеют и другие механизмы действия, не предусмотренные данной классификацией.
Класс I. Блокаторы натриевых каналов
Основное свойство препаратов этой группы — способность угнетать быстрые натриевые каналы клеточной мембраны, уменьшая максимальную скорость быстрой деполяризации в тканях с «быстрым ответом», что приводит к снижению автоматизма и возбудимости, а также к замедлению проведения импульсов.
Препараты класса I применяют для лечения больных как с наджелудочковыми, так и с желудочковыми аритмиями. Острый ИМ, ХСН служат противопоказаниями для длительного применения антиаритмических средств класса I. Отсутствуют убедительные основания утверждать, что антиаритмические средства подкласса IC (как и всего класса I) нельзя назначать в виде разовых приемов или коротких курсов больным с хроническими формами ИБС без ХСН.
Препараты подкласса IA. Препараты этого подкласса увеличивают продолжительность интервалов P–Q и Q–T, а также расширяют комплекс QRS, но мало влияют на частоту синусового ритма. В связи с появлением не менее эффективных и менее токсичных антиаритмических средств в настоящее время препараты хинидина назначают редко.
Препараты подкласса IВ. Препараты этого подкласса существенно не влияют на частоту синусового ритма, СА-, внутрижелудочковую проводимость и на продолжительность интервала Q–T.
Препараты подкласса IC. Препараты этого подкласса значительно замедляют проводимость в системе Гиса–Пуркинье и миокарде предсердий. Кроме того, они обладают свойствами БКК, замедляя деполяризацию и проводимость в АВ-узле.
Класс II. бета-Адреноблокаторы
См. раздел «бета-Адреноблокаторы».
Класс III. Блокаторы калиевых каналов
Характерное свойство препаратов данного класса — способность значительно замедлять реполяризацию, не изменяя скорость деполяризации в предсердиях, АВ-узле и желудочках с увеличением длительности потенциала действия и рефрактерных периодов. Препараты класса III увеличивают продолжительность интервала Q–T на ЭКГ, что предрасполагает к развитию полиморфной «пируэтной» ЖТ (torsade de pointes).
Класс IV. Блокаторы медленных кальциевых каналов
См. верапамил и дилтиазем разделе «Блокаторы кальциевых каналов».
Другие антиаритмические лекарственные средства
К ним относят дигоксин, омакор, аденозин (см. соответствующие разделы).
Противоходное (upstream) лечение
В результате недавно завершенных исследований получено более глубокое понимание механизмов развития ФП, заключающееся в наличии молекулярных (структурных) изменений на уровне клеток, в противовес электрическим основам ее развития. Структурные и функциональные изменения в миокарде предсердий, способствующие развитию аритмии, — ремоделирование — способствуют механизму re-entry, а также повышают эктопическую активность, которая лежит в основе ФП. Большое значение в развитии этих изменений придают альдостерону, который вызывает задержку жидкости, гипертрофию и фиброз, воспалительные изменения в миокарде предсердий.
С учетом этого разработан новый подход к лечению ФП — «противоходное» лечение, заключенное в использовании лекарственных средств, влияющих на морфологический субстрат ФП.
К ним относят ингибиторы АПФ, БРА, антагонисты альдостерона, статины и ω-3 полиненасыщенные ЖК подавляют активность ренин-ангиотензин-альдостероновой системы, воспаление, оксидативный стресс, устраняют эндотелиальную дисфункцию, лежащие в основе возникновения морфологического субстрата ФП.
Установлена успешность применения ингибиторов АПФ и БРА при первичной профилактике ФП. Наилучшие результаты получены у больных с ХСН и гипертрофией ЛЖ. Статины (симвастатин) также снижают риск развития ФП у пациентов с ХСН. Использование ω-3 полиненасыщенных ЖК (омакор) сопровождается снижением риска возникновения и рецидивирования ФП.
ПРОКАИНОМИД
МЕХАНИЗМ ДЕЙСТВИЯ И ФАРМАКОЛОГИЧЕСКИЕ ЭФФЕКТЫ
Прокаинамид (препарат подкласса IA) снижает возбудимость миокарда предсердий и желудочков, замедляет проведение импульса во всех участках проводящей системы, снижает автоматизм синусового узла и эктопических водителей ритма.
ФАРМАКОКИНЕТИКА
Биодоступность составляет 85%. Максимальная концентрация в крови достигается через 1–2 ч после приема. Период полувыведения как при приеме внутрь, так и при парентеральном применении составляет 3–4 ч. Прокаинамид выводится в основном через почки в неизмененном виде. При нарушении функций почек и ХСН возможна кумуляция.
ПОКАЗАНИЯ
• НЖТ.
• ЖТ.
• Восстановление ритма при мерцательной аритмии.
Прокаинамид — препарат второго ряда.
Способ применения и дозы. Обычно препарат назначают внутривенно, в таблетках — намного реже.
• Для внутривенного введения 500 мг препарата разводят в 15 мл 0,9% раствора натрия хлорида и вводят медленно струйно со скоростью 25–50 мг в минуту, желательно под контролем АД и ЭКГ.
• Для купирования приступов тахиаритмий путем назначения таблетированных форм нагрузочная доза составляет 1–1,25 г. При необходимости препарат назначают повторно через каждые 3 ч в дозе 0,5–1 г до устранения аритмии или достижения суммарной дозы 50 мг на 1 кг массы тела.
ПРОТИВОПОКАЗАНИЯ
Назначение прокаинамида противопоказано больным с артериальной гипотензией, сердечной недостаточностью, нестабильной стенокардией, ИМ, нарушениями АВ- и внутрижелудочковой проводимости, выраженной брадикардией и удлинением интервала Q–T.
Следует соблюдать осторожность, назначая препарат при нарушении функции печени и почек, миастении, бронхиальной астме, лейкопении и тромбоцитопении, беременности.
ПОБОЧНЫЕ ЭФФЕКТЫ (ПРИ ВНУТРИВЕННОМ ВВЕДЕНИИ)
• Со стороны сердечно-сосудистой системы:
✧ резкое снижение АД;
✧ нарушения АВ- и внутрижелудочковой проводимости;
✧ нарушения ритма сердца, вплоть до фибрилляции или асистолии желудочков.
• Со стороны нервной системы: головная боль, головокружение, судороги.
• Со стороны пищеварительной системы: тошнота, рвота, диарея.
ВЗАИМОДЕЙСТВИЯ
При совместном назначении с β-адреноблокаторами, БКК, амиодароном повышается риск развития нарушений проводимости, усиления проаритмического и кардиодепрессивного эффектов.
ЛИДОКАИН
МЕХАНИЗМ ДЕЙСТВИЯ И ФАРМАКОЛОГИЧЕСКИЕ ЭФФЕКТЫ
Лидокаин (препарат подкласса IВ) может замедлять проведение импульса в АВ-узле и ДПП, мало влияет на сократительную способность миокарда и уровень АД.
ФАРМАКОКИНЕТИКА
При внутривенном введении лидокаина его действие начинается почти сразу, его продолжительность очень короткая — всего 10–20 мин после болюсного введения. Быстро и почти полностью подвергается метаболизму в печени и выводится с мочой.
ПОКАЗАНИЯ
• Пароксизмальная ЖТ.
• Рецидивирующая фибрилляция желудочков (ФЖ), в частности в остром периоде ИМ.
Способ применения и дозы. Лечение начинают с внутривенного струйного введения нагрузочной дозы (1 мг на 1 кг массы тела) в течение 3–5 мин. Затем при необходимости осуществляют капельное введение со скоростью 2 мг в минуту. Максимальная доза препарата при внутривенном введении — 300–400 мг/ч.
ПРОТИВОПОКАЗАНИЯ
• АВ-блокада II–III степени.
• Кардиогенный шок, коллапс.
• Повышенная чувствительность.
ПОБОЧНЫЕ ЭФФЕКТЫ
• АВ-блокады.
• Тошнота, парестезии, головокружение.
• Редко: судороги, снижение АД.
ВЗАИМОДЕЙСТВИЯ
Сочетание с бета-адреноблокаторами и антиаритмическими ЛС других классов повышает вероятность развития блокад, брадикардии и артериальной гипотензии.
МЕКСИЛЕТИН
МЕХАНИЗМ ДЕЙСТВИЯ И ФАРМАКОЛОГИЧЕСКИЕ ЭФФЕКТЫ
Мексилетин (препарат подкласса IВ) по механизму действия и свойствам близок к лидокаину, но оказывает более продолжительное действие, а также эффективен при назначении внутрь.
ФАРМАКОКИНЕТИКА
После приема внутрь всасывание из желудочно-кишечного тракта достигает 90%. Время наступления максимального эффекта — 2–4 ч. При внутривенном введении эффект наступает незамедлительно. Метаболизируется в печени, период полувыведения составляет в среднем 11 ч.
ПОКАЗАНИЯ
• Пароксизмальная ЖТ (внутривенно).
• ЖЭ (внутрь).
Способ применения и дозы. Для купирования пароксизмов ЖТ мексилетин вводят внутривенно струйно в дозе 150–200 мг в течение 10 мин. Для постоянного лечения и профилактики желудочковых аритмий препарат назначают внутрь в средней дозе 200 мг 3 раза в сутки.
ПРОТИВОПОКАЗАНИЯ
• АВ-блокада.
• Относительные противопоказания: выраженная синусовая брадикардия, внутрижелудочковые блокады, выраженная артериальная гипотензия, сердечная и почечная недостаточность, паркинсонизм.
ПОБОЧНЫЕ ЭФФЕКТЫ
• Нарушение АВ-проводимости.
• Тошнота, рвота, головокружение.
• Мышечный тремор, нарушение зрения.
ВЗАИМОДЕЙСТВИЯ
Сочетание мексилетина с другими антиаритмическими ЛС класса I, бета-адреноблокаторами или БКК может приводить к усилению как антиаритмического, так и проаритмического эффекта.
При сочетании с барбитуратами и рифампицином может возрастать скорость метаболизма препарата и снижение его концентрации в крови.
ФЕНИТОИН
В настоящее время для лечения аритмий фенитоин (препарат подкласса IВ) применяют редко в связи с невысокой эффективностью.
МЕХАНИЗМ ДЕЙСТВИЯ И ФАРМАКОЛОГИЧЕСКИЕ ЭФФЕКТЫ
Действие этого препарата на сердце сходно с действием лидокаина, но менее выражено. В терапевтических дозах он почти не влияет на скорость проведения импульса. Препарат не влияет на продолжительность интервала Q–T, оказывает также противоэпилептическое действие.
ФАРМАКОКИНЕТИКА
После приема внутрь абсорбция колеблется от 50 до 90%. Время наступления максимального эффекта — 3–15 ч. Экскретируется почками и с желчью. Период полувыведения составляет в среднем 22 ч.
ПОКАЗАНИЯ
• Аритмии, связанные с применением сердечных гликозидов.
Препарат также может устранять АВ-блокады на фоне приема сердечных гликозидов.
Способ применения и дозы. Назначают внутрь по 100 мг 3–4 раза в сутки после еды.
ПРОТИВОПОКАЗАНИЯ
• Относительные противопоказания: повышенная чувствительность, ХСН, нарушение функции печени и почек, беременность.
ПОБОЧНЫЕ ЭФФЕКТЫ
• Нервная система: головокружение, головная боль, нистагм, бессонница.
• Пищеварительная система: анорексия, тошнота, рвота.
• Возможны аллергические реакции.
ВЗАИМОДЕЙСТВИЯ
АСК, кумарины, хлорамфеникол, дисульфирам замедляют биотрансформацию и могут усиливать побочные эффекты.
ПРОПАФЕНОН
МЕХАНИЗМ ДЕЙСТВИЯ И ФАРМАКОЛОГИЧЕСКИЕ ЭФФЕКТЫ
Общие для всех препаратов подкласса IC. Кроме того, он обладает и слабо выраженными свойствами БКК и бета-адреноблокаторов. Электрофизиологические эффекты более выражены в ишемизированном миокарде.
ФАРМАКОКИНЕТИКА
Пропафенон почти полностью всасывается из желудочнокишечного тракта. Биодоступность составляет от 5 до 50%. Действие начинается через 1 ч после приема, достигает пика через 2–3 ч и продолжается 8–12 ч. Экскретируется почками и с желчью.
ПОКАЗАНИЯ
• Купирование и профилактика пароксизмов ФП, НЖТ и ЖТ.
• Профилактика ТП.
• Устранение ЖЭ и наджелудочковых экстрасистол (НЖЭ), влияющих на качество жизни.
Способ применения и дозы. Препарат назначают внутрь.
Для купирования пароксизмов аритмий при массе тела больного до 70 кг однократно назначают до 450 мг, при большей массе — до
600 мг (возможно применение в амбулаторных условиях). С профилактической целью и для лечения стойких аритмий пропафенон назначают по 150 мг 2–4 раза в сутки.
ПРОТИВОПОКАЗАНИЯ
• Острая сердечная недостаточность (ОСН) и ХСН.
• Выраженная артериальная гипотензия.
• Острые формы ИБС.
• Выраженная брадикардия, СССУ и АВ-блокада II–III степени (без ЭКС), двухпучковая блокада.
• Гиперчувствительность.
• Кормление грудью.
ПОБОЧНЫЕ ЭФФЕКТЫ
Побочные эффекты пропафенона возникают реже, чем при использовании других антиаритмических ЛС класса I.
• Сердечно-сосудистая система: проаритмическое действие, ухудшение течения ХСН (при исходно сниженной сократимости миокарда), ИБС, артериальная гипотензия.
• Пищеварительная система: анорексия, тошнота, сухость во рту, метеоризм, запоры, диарея.
• Нервная система: головная боль, головокружение, нарушения сна, слабость.
ВЗАИМОДЕЙСТВИЯ
При сочетании с амиодароном, бета-адреноблокаторами, а также с дигоксином возможно повышение их концентрации в крови и усиление проаритмических эффектов, при сочетании с антикоагулянтами прямого и непрямого действия — усиление их действия.
При сочетании с трициклическими антидепрессантами возможно усиление антиаритмического действия пропафенона.
МОРАЦИЗИН
МЕХАНИЗМ ДЕЙСТВИЯ И ФАРМАКОЛОГИЧЕСКИЕ ЭФФЕКТЫ
Морацизин обладает свойствами препаратов подклассов IC и IB, а также оказывает холинолитическое действие.
ФАРМАКОКИНЕТИКА
Биодоступность составляет 38%. Начало действия отмечают в течение 2 ч, пик действия — через 6 ч. Экскреция осуществляется главным образом с желчью, а также почками. Продолжительность действия — 10–24 ч.
ПОКАЗАНИЯ
• Профилактика ЖТ, ЖЭ.
Способ применения и дозы. Назначают внутрь по 600–900 мг в сутки в три приема.
ПРОТИВОПОКАЗАНИЯ
• АВ-блокада II–III степени, двухпучковая блокада, СССУ.
• ОСН, ХСН.
• Острые формы ИБС.
• Гиперчувствительность.
ПОБОЧНЫЕ ЭФФЕКТЫ
• Сердечно-сосудистая система: нарушения АВ- и внутрижелудочковой проводимости, проаритмогенное действие, ухудшение течения ХСН, ИБС, артериальная гипотензия.
• Нервная система: тремор, дизартрия, атаксия, нистагм, шум в ушах, галлюцинации.
• Реже: диспетические расстройства, бронхоспазм, аллергические реакции.
ВЗАИМОДЕЙСТВИЯ
Усиление аритмогенного эффекта происходит при сочетании с другими антиаритмическими ЛС, усиление побочных эффектов — при сочетании с ингибиторами моноаминооксидазы.
ЭТАЦИЗИН
МЕХАНИЗМ ДЕЙСТВИЯ И ФАРМАКОЛОГИЧЕСКИЕ ЭФФЕКТЫ
Этацизин (препарат подкласса IC) замедляет синоатриальную, предсердную, АВ- и внутрижелудочковую проводимость, а также проведение по ДПП. Оказывает отрицательное инотропное действие на сердце.
ФАРМАКОКИНЕТИКА
Биодоступность составляет около 20%. Продолжительность действия после однократного приема — 6–9 ч.
ПОКАЗАНИЯ
• Купирование и профилактика пароксизмов ФП, ЖТ и НЖТ.
• Устойчивая к лечению ЖЭ или НЖЭ.
Способ применения и дозы. Для купирования пароксизмов аритмий этацизин♠ назначают внутрь однократно в средней дозе 100 мг на прием. С профилактической целью и для лечения стойких аритмий препарат назначают по 50–100 мг 2 раза в сутки.
ПРОТИВОПОКАЗАНИЯ
• СССУ, СА-, АВ- (всех степеней) и внутрижелудочковые блокады.
• ХСН.
• Острые формы ИБС.
• Артериальная гипотензия.
• Нарушения функций печени, почек.
ПОБОЧНЫЕ ЭФФЕКТЫ
• Нарушения проводимости.
• Проаритмогенное действие.
• Ухудшение течения ХСН, ИБС, снижение АД.
• Более редко: головная боль, головокружение, двоение в глазах, шум в ушах, онемение языка, тошнота.
ВЗАИМОДЕЙСТВИЯ
При сочетании с другими антиаритмическими ЛС, а также с ингибиторами моноаминооксидазы повышается риск проаритмического действия.
АЛЛАПИНИН
МЕХАНИЗМ ДЕЙСТВИЯ И ФАРМАКОЛОГИЧЕСКИЕ ЭФФЕКТЫ
Отличительная особенность этого препарата — мало выраженное влияние на автоматизм синусового узла, АД и сократимость миокарда, что дает возможность назначать его больным с умеренной брадикардией и артериальной гипотензией. Помимо антиаритмического действия, препарат оказывает умеренно выраженное м-холинолитическое, седативное, коронарорасширяющее и спазмолитическое действие, влияет на продолжительность интервала Q–T.
ФАРМАКОКИНЕТИКА
Биодоступность препарата составляет около 40%. После приема внутрь эффект развивается через 40–60 мин, достигает максимума через 4–5 ч и длится около 8 ч. Выводится почками.
ПОКАЗАНИЯ
• Профилактика частых ФП и ТП, НЖТ и ЖТ.
• Лечение НЖЭ и ЖЭ.
Способ применения и дозы. Препарат применяют внутрь по 25–50 мг 2–3 раза в сутки до приема пищи (таблетки желательно размельчить, запивать теплой водой).
ПРОТИВОПОКАЗАНИЯ
• СА- и АВ-блокада II–III степени (без ЭКС).
• Двухпучковые внутрижелудочковые блокады.
• Тяжелая ХСН и почечная недостаточность.
• Артериальная гипотензия.
• Беременность и кормление грудью.
Соблюдать осторожность: при синусовой брадикардии, АВ блокаде I степени, однопучковых внутрижелудочковых блокадах, артериальной гипотензии, снижении сократимости миокарда, нарушениях электролитного баланса, аденоме предстательной железы, глаукоме, почечной или печеночной недостаточности.
ПОБОЧНЫЕ ЭФФЕКТЫ
• Сердечно-сосудистая система: проаритмическое действие, нарушения АВ- и внутрижелудочковой проводимости, реже — синусовая тахикардия.
• Нервная система: головокружение, головная боль, атаксия, диплопия.
• Аллергические реакции.
ВЗАИМОДЕЙСТВИЯ
При сочетании с другими антиаритмическими ЛС возможно увеличение риска проаритмического действия, усиление эффекта и повышение риска токсического действия неполяризующих миорелаксантов, а также ингибиторов моноаминооксидазы.
АМИОДАРОН
МЕХАНИЗМ ДЕЙСТВИЯ И ФАРМАКОЛОГИЧЕСКИЕ ЭФФЕКТЫ
Амиодарон может блокировать α- и бета-адренорецепторы, натриевые и кальциевые каналы (обладает свойством всех четырех классов антиаритмических средств). Благодаря свойству блокировать медленные кальциевые каналы он уменьшает частоту синусового ритма и замедляет проводимость по АВ-узлу. По химической структуре амиодарон подобен тиреоидным гормонам. Благодаря значительному содержанию йода он нарушает превращение T4 в T3 и ослабляет стимулирующее влияние тиреоидных гормонов на сердце.
ФАРМАКОКИНЕТИКА
Препарат медленно всасывается, биодоступность составляет 30–80%. После разового приема максимальная концентрация в крови достигается через 3–7 ч. Препарат накапливается в жировой ткани, почках, печени, легких. Метаболизируется в печени с образованием активного метаболита. Период полувыведения составляет 20–110 дней. При внутривенном введении амиодарона его активность достигает максимума через 15 мин и сохраняется в течение 4 ч. Экскретируется на 85–95% с желчью.
ПОКАЗАНИЯ
• Купирование и профилактика пароксизмальной ЖТ.
• Профилактика рецидивов ФЖ у реанимированных больных.
• Купирование и профилактика пароксизмальной НЖТ, пароксизмальной и персистирующей форм ФП, ТП.
• Уменьшение частоты возбуждения желудочков при постоянной тахисистолической форме ФП.
• Лечение НЖТ и ЖЭ.
Важно! Амиодарон показан для лечения аритмий у больных с синдромом преждевременного возбуждения желудочков, ИБС, в
том числе с острыми формами, и сердечной недостаточностью.
Способ применения и дозы
• Для купирования острых нарушений ритма амиодарон вводят внутривенно струйно в дозе 150–300 мг в течение 3 мин или капельно в дозе 5 мг на 1 кг массы тела (при сердечной недостаточности — 2,5 мг на 1 кг массы тела) в течение 20–120 мин и затем в виде инфузии до суточной дозы
1200–1800 мг.
• При плановом лечении препарат назначают внутрь в дозе 600–800 мг в сутки в течение 5–15 дней, затем дозу уменьшают до 400 мг в сутки в течение 5–7 дней и переходят на поддерживающую дозу 200 мг в сутки (5 дней в неделю с двухдневными перерывами).
ПРОТИВОПОКАЗАНИЯ
• СССУ, АВ-блокада II–III степени (в отсутствие ЭКС).
• Удлинение интервала Q–T на ЭКГ.
• Повышенная чувствительность к йоду.
• Интерстициальные болезни легких.
• Гипокалиемия.
Соблюдать осторожность: при дисфункции щитовидной железы (гипо- и гипертиреоз), печеночной недостаточности, бронхиальной астме, беременности и кормлении грудью.
ПОБОЧНЫЕ ЭФФЕКТЫ
• Сердечно-сосудистая система: синусовая брадикардия, нарушения СА-, АВ-, изредка внутрижелудочковой проводимости, удлинение интервала Q–T с возможным развитием ЖТ типа «пируэт» (частота последней не превышает 0,5%).
• Эндокринная система: гипотиреоз (6% случаев).
• Дыхательная система: сухой кашель, одышка; при длительном непрерывном применении высоких доз препарата возможно развитие интерстициальной пневмонии, альвеолита и легочного фиброза (не более 1%) — одного из самых серьезных побочных эффектов амиодарона.
• Нервная система: головная боль, головокружение, парестезии, депрессия, при длительном применении — периферическая нейропатия, экстрапирамидные нарушения, неврит зрительного нерва.
• Пищеварительная система: анорексия, тошнота, рвота, запор, диарея; при длительном применении возможно развитие токсического гепатита.
• Другие: пигментация кожи, фотосенсибилизация, отложение липофусцина в роговице (незначительное снижение зрения).
ВЗАИМОДЕЙСТВИЯ
Соталол, антиаритмические ЛС подкласса IA, фенотиазины, глюкокортикоиды, трициклические антидепрессанты, петлевые и тиазидные диуретики, слабительные, амфотерицин B способствуют удлинению интервала Q–T, предрасполагая к развитию «пируэтной» ЖТ.
При сочетании с другими антиаритмическими ЛС возрастает риск развития брадикардии, СА- и АВ-блокад.
При сочетании с варфарином, циклоспорином, сердечными гликозидами возможно повышение концентрации этих средств в плазме.
СОТАЛОЛ
МЕХАНИЗМ ДЕЙСТВИЯ И ФАРМАКОЛОГИЧЕСКИЕ ЭФФЕКТЫ
Соталол обладает одновременно свойствами бета-адреноблокатора и антиаритмического средства класса III. Препарат замедляет частоту синусового ритма, СА- и АВ-проводимость; уменьшает сократительную способность миокарда. Как бета-адреноблокатор препарат обладает антиангинальным и гипотензивным действием.
ФАРМАКОКИНЕТИКА
После приема внутрь более 80% препарата быстро всасывается из желудочно-кишечного тракта. Начало действия наступает через 1 ч после приема, достигает максимума спустя 2,5–4 ч и длится около 24 ч. Выводится почками (80–90%).
ПОКАЗАНИЯ
• Профилактика ЖТ и ФЖ.
• Профилактика ФП и ТП, узловой и предсердной тахикардии.
• Уменьшение частоты возбуждения желудочков при тахисистолической постоянной форме ФП.
• Лечение и профилактика аритмий при синдроме предвозбуждения желудочков.
• ЖЭ, НЖЭ.
Соталол может быть препаратом выбора для лечения и профилактики аритмий у больных с ИБС и АГ.
Способ применения и дозы. Соталол назначают внутрь по 80–320 мг в сутки в 2–3 приема.
ПРОТИВОПОКАЗАНИЯ
• СССУ и АВ-блокада II–III степени (без ЭКС).
• Удлинение интервала Q–T на ЭКГ.
• ОСН и ХСН, артериальная гипотензия.
• Бронхообструкция.
• Декомпенсация СД.
• Нарушение периферического кровообращения.
• Гиперчувствительность.
• Беременность и кормление грудью.
Соблюдать осторожность: при аденоме предстательной железы, у пациентов, деятельность которых связана с повышенной концентрацией внимания. Необходимо исключить употребление алкоголя. В связи с возможностью развития синдрома отмены лечение прекращают постепенно, снижая дозу в течение 2 нед.
ПОБОЧНЫЕ ЭФФЕКТЫ
• Сердечно-сосудистая система: синусовая брадикардия, САи АВ-блокады, аритмогенное действие (в том числе возможность развития ЖТ типа «пируэт»), снижение АД, появление или усугубление признаков сердечной недостаточности, нарушения периферического кровообращения.
• Нервная система: головокружение, головная боль, астения, раздражительность, нарушение сна, депрессия, парестезии.
• Дыхательная система: диспноэ, бронхоспазм.
• Пищеварительная система: тошнота, рвота, диспепсия, анорексия, боль в животе, сухость во рту.
• Другие: боль в спине, артралгия, снижение либидо, импотенция, гипогликемия, повышение уровня ТГ.
ВЗАИМОДЕЙСТВИЯ
При совместном назначении с амиодароном, прокаинамидом, хинидином повышен риск развития ЖТ типа «пируэт».
Назначение с верапамилом или дилтиаземом может сопровождаться брадикардией, АВ-блокадой, снижением АД. Сочетание с дигоксином может усиливать брадикардию. Значительные изменения АД возможны при сочетании с барбитуратами, фенотиазинами, трициклическими антидепрессантами и наркотическими ЛС.
НИБЕНТАН
МЕХАНИЗМ ДЕЙСТВИЯ И ФАРМАКОЛОГИЧЕСКИЕ ЭФФЕКТЫ
Препарат не оказывает существенного влияния на автоматизм синусового узла, предсердную, АВ- и внутрижелудочковую проводимость.
ФАРМАКОКИНЕТИКА
После внутривенного введения препарат быстро распределяется по органам и тканям. Интенсивно метаболизируется. Период полувыведения составляет около 4 ч.
ПОКАЗАНИЯ
• Устранение пароксизмальной НЖТ, пароксизмальной и персистирующей форм ФП и ТП.
Способ применения и дозы. Нибентан♠ вводят внутривенно медленно (в течение 5 мин) в дозе 0,125 мг на 1 кг массы тела, предварительно разведя в 20 мл 0,9% раствора натрия хлорида. Для снижения риска возникновения побочных эффектов указанную дозу можно разделить пополам (при отсутствии эффекта от первого болюса 0,0625 мг на 1 кг массы тела через несколько минут вводят второй болюс). При необходимости возможно и последующее введение до суммарной дозы 0,25 мг на 1 кг массы тела. В случае возникновения желудочковых аритмий, удлинения
интервала Q–T до 0,5 с и более или появления других серьезных побочных эффектов введение препарата необходимо прекратить.
ПРОТИВОПОКАЗАНИЯ
• Удлинение интервала Q–T более 0,44–0,46 с.
• Выраженная брадикардия.
• Гипокалиемия, гипомагниемия.
• Беременность, кормление грудью.
• Гиперчувствительность.
Соблюдать осторожность: при ЖТ, ЖЭ, остром ИМ из-за риска аритмогенного действия.
ПОБОЧНЫЕ ЭФФЕКТЫ
• Сердечно-сосудистая система: аритмогенное действие [ЖТ, в том числе типа «пируэт» (до 8%)], появление или учащение экстрасистол, развитие резкой брадикардии, нарушений внутрижелудочковой проводимости (редко).
• Другие: головокружение, диплопия, изменение вкуса, чувство жара или озноба.
ВЗАИМОДЕЙСТВИЯ
При совместном применении с ЛС, удлиняющими интервал Q–T, повышается риск аритмогенного действия.
АДЕНОЗИН
МЕХАНИЗМ ДЕЙСТВИЯ И ФАРМАКОЛОГИЧЕСКИЕ ЭФФЕКТЫ
Препарат замедляет синусовый ритм и АВ-проводимость, вызывает расширение коронарных артерий, увеличивая кровоснабжение миокарда и снижая его потребность в кислороде. При внутривенном введении аденозин прерывает механизм re-entry в АВ-узле.
ФАРМАКОКИНЕТИКА
Период полувыведения составляет около 10 с, продолжительность действия — 10–30 с. Экскретируется почками.
ПОКАЗАНИЯ
• Пароксизмальная реципрокная АВ-узловая тахикардия (эффективность препарата достигает 100%).
• НЖТ с «узким» комплексом QRS и участием ДПП.
Способ применения и дозы. Препарат вводят внутривенно струйно в дозе 6 мг; введение проводят очень быстро — в течение 1–2 с. При необходимости через 1–2 мин инъекцию можно повторить.
ПРОТИВОПОКАЗАНИЯ
• СССУ, АВ-блокада II–III степени (при отсутствии ЭКГ).
• Гиперчувствительность.
ПОБОЧНЫЕ ЭФФЕКТЫ
• Сердечно-сосудистая система: выраженная синусовая брадикардия, АВ-блокада, артериальная гипотензия, боль в области сердца.
• Нервная система: головокружение, ощущение тяжести в голове, диплопия, психические нарушения.
• Пищеварительная система: тошнота, металлический привкус во рту.
• Другие: одышка, бронхоспазм, гипервентиляция, потливость, покраснение лица, чувство жара.
Все указанные побочные эффекты, как правило, кратковременны и проходят через несколько минут.
ВЗАИМОДЕЙСТВИЯ
Антиаритмические ЛС всех классов могут усиливать влияние аденозина на АВ-проводимость. Усиление эффекта препарата возможно при сочетании с карбамазепином и дипиридамолом.
ОМАКОР (омега-3 полиненасыщенные жирные кислоты)
Омакор содержит эфиры эйкозапентаеновой (46%) и докозагексаеновой (38%) кислот.
МЕХАНИЗМ ДЕЙСТВИЯ
Индекс омега-3 полиненасыщенных ЖК (процентное содержание их среди всех других типов ЖК) в мембране эритроцитов определяет риск желудочковых нарушений ритма сердца и внезапной смерти. В европейской популяции величина индекса находится в пределах 3–4%, что в 3 раза меньше, чем в Японии, но и риск внезапной смерти среди практически здоровых людей в Европе более чем на порядок выше, чем у японцев.
Основные механизмы действия
• Блокада натрий-кальциевого насоса в кардиомиоцитах.
• Блокада позднего натриевого тока.
• Блокада кальциевых каналов L-типа.
• Антагонизм к рецепторам растяжения (при повышенном миокардиальном стрессе).
• Способность уменьшать образование «пенных клеток» и воспаление на поверхности атеросклеротической бляшки.
• Снижение образования свободных радикалов и уменьшение реперфузионных нарушений.
• Улучшение синтеза энергии в митохондриях.
• Снижение ЧСС и потребления O2.
• Снижение содержания триглицеридов в сыворотке крови.
• Снижение синтеза тромбоксана А2.
ФАРМАКОЛОГИЧЕСКИЕ ЭФФЕКТЫ
• Антиаритмическое действие заключается в снижении риска жизнеугрожающих нарушений ритма сердца (положительное действие установлено у пациентов, перенесших ИМ, и больных с ХСН при полноценном общепринятом лечении указанных заболеваний), а также ФП.
• Антиатеротромботическое действие заключается в профилактике ИМ, а также инсультов (у пациентов, перенесших ИМ, при полноценном общепринятом лечении заболевания).
ФАРМАКОКИНЕТИКА
Основные пути метаболизма
• ЖК сначала поступают в печень, где включаются в состав различных липопротеинов, и в кровоток.
• Фосфолипиды клеточных мембран заменяются фосфолипидами липопротеинов, после чего ЖК могут выступать в качестве предшественников различных эйкозаноидов.
• Большинство ЖК окисляется с целью обеспечения энергетических потребностей.
ПОКАЗАНИЯ
• ХСН.
• Перенесенный ИМ (вторичная профилактика).
Препарат принимают внутрь во время приема пищи. Для вторичной профилактики ИМ и больным с ХСН назначают 1 капсулу в сутки (1000 мг).
ПРОТИВОПОКАЗАНИЯ
• Экзогенная гипертриглицеридемия (гиперхиломикронемия).
• Повышенная чувствительность к компонентам препарата.
ПОБОЧНЫЕ ЭФФЕКТЫ
• Пищеварительная система: диспепсия, тошнота, боль в животе.
• Центральная нервная система: головокружение, извращение вкуса.
Побочные эффекты возникают редко.
ВЗАИМОДЕЙСТВИЯ
С осторожностью следует назначать препарат при одновременном применении с фибратами, пероральными антикоагулянтами.